বহুমূত্ররোগ
| ডায়াবেটিস মেলিটাস | |
|---|---|
 | |
| ডায়াবেটিসের প্রতীক হিসেবে ব্যবহৃত সার্বজনীন নীল বৃত্ত। | |
| উচ্চারণ | |
| বিশেষত্ব | এন্ডোক্রাইনোলজি |
| লক্ষণ | ঘনঘন প্রস্রাব, অত্যধিক তৃষ্ণা, অত্যধিক ক্ষুধা। |
| জটিলতা | ডায়াবেটিক কিটোঅ্যাসিডোসিস, হাইপারঅসমোলার হাইপারগ্লাইসিমিক স্টেট, হৃদ্রোগ, স্ট্রোক, হার্ট অ্যাটাক, প্রান্তীয় স্নায়ুরোগ, দীর্ঘমেয়াদি বৃক্কীয় বৈকল্য, পায়ে ঘা, চিন্তাশক্তির বিলোপ, ডায়াবেটিক গ্যাস্ট্রোপ্যারিসিস বা জঠর দৌর্বল্য। |
| প্রকারভেদ | দুটি প্রধান ধরন হলো টাইপ ১ ও টাইপ ২ |
| কারণ | অটোইমিউন বা স্ব-অনাক্রম্যতা, জিনগত, জীবনশৈলীর পরিবর্তনসহ বিবিধ কারণ। |
| ঝুঁকির কারণ |
টাইপ ১: পারিবারিক ইতিহাস টাইপ ২: অতিস্থূলতা, কায়িকশ্রমের অভাব, বংশগতি |
| রোগনির্ণয়ের পদ্ধতি | রক্তের গ্লুকোজ মাত্রা বেড়ে যাওয়া। |
| পার্থক্যমূলক রোগনির্ণয় | উদকমেহ |
| প্রতিরোধ | খাদ্যাভ্যাস ও জীবনশৈলীর পরিবর্তন টাইপ ২ প্রতিরোধ করতে পারে। |
| চিকিৎসা | স্বাস্থ্যকর খাদ্যাভ্যাস, শারীরিক ব্যায়াম। |
| ঔষধ | ইনসুলিন, ডায়াবেটিসের ওষুধ যেমন মেটফরমিন |
| আরোগ্যসম্ভাবনা | সম্পূর্ণভাবে আরোগ্য হয় না, তবে নিয়ন্ত্রণে রাখা যায়। |
| সংঘটনের হার | ৫৩ কোটি ৭০ লাখ (২০২১) |
| মৃতের সংখ্যা | ৬৭ লাখ (২০২১) |
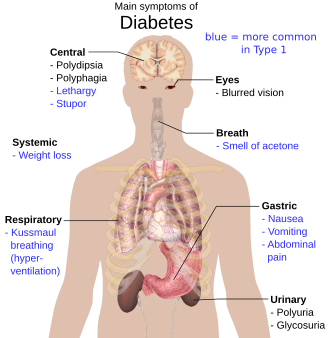
বহুমূত্ররোগ বা ডায়াবেটিস (যা ডায়াবেটিস মেলাইটাস নামেও পরিচিত) হলো একটি গুরুতর, দীর্ঘমেয়াদি অবস্থা যেটি ঘটে যখন রক্তের গ্লুকোজ মাত্রা দীর্ঘসময় ধরে স্বাভাবিকের চেয়ে বেশি থাকে, কারণ হয় শরীর যথেষ্ট পরিমাণে বা কোনো ইনসুলিন উৎপাদন করে না অথবা উৎপাদিত ইনসুলিন কার্যকরভাবে ব্যবহার করতে পারে না। উপসর্গগুলো হলো ঘনঘন প্রস্রাব (পলিইউরিয়া), অত্যধিক তৃষ্ণা (পলিডিপসিয়া) এবং অত্যধিক ক্ষুধা (পলিফেজিয়া)। চিকিৎসা না করালে অনেক জটিলতার সৃষ্টি হয়। তাৎক্ষণিক জটিলতার মধ্যে রয়েছে ডায়াবেটিক কিটোঅ্যাসিডোসিস, হাইপারঅসমোলার হাইপারগ্লাইসিমিক স্টেট অথবা মৃত্যু। গুরুতর দীর্ঘমেয়াদি জটিলতার মধ্যে রয়েছে হৃদ্যন্ত্র ও রক্তবাহের রোগ, স্ট্রোক, হার্ট অ্যাটাক, ডায়াবেটিক নেফ্রোপ্যাথি, ডায়বেটিসজনিত পায়ের ক্ষত, ডায়াবেটিক নিউরোপ্যাথি, ডায়াবেটিক রেটিনোপ্যাথি ও চিন্তাশক্তির লোপ।
বহুমূত্ররোগে হয় অগ্ন্যাশয় ঠিকমতো ইনসুলিন উৎপাদন করে না অথবা উৎপাদিত ইনসুলিনের প্রতি দেহের কোষগুলো যথাযথভাবে সাড়া প্রদান করে না। বহুমূত্ররোগের তিনটি প্রধান ধরন রয়েছে:
- টাইপ ১ ডায়াবেটিস হয় যখন অগ্ন্যাশয়ের বিটা কোষ বিনষ্ট হওয়ার ফলে যথেষ্ট পরিমাণে ইনসুলিন উৎপাদিত হয় না। পূর্বে এটি ইনসুলিন-নির্ভরশীল ডায়াবেটিস মেলিটাস অথবা জুভিনাইল ডায়াবেটিস নামে পরিচিত ছিল। বিটা কোষ বিনষ্ট হওয়ার কারণ হলো অটোইমিউন বিক্রিয়া অটোইমিউনের সঠিক কারণ এখনও অজানা। বিটা কোষ ধ্বংসের হার বিভিন্ন ব্যক্তির ক্ষেত্রে বিভিন্ন হয়ে থাকে। এটি যে-কোনো বয়সে হতে পারে, তবে শিশু ও তরুণদের মধ্যে এই হার সবচেয়ে বেশি। ১০-১৪ বছর বয়সিদের ক্ষেত্রে এই হার শিখরে পৌঁছে।
- টাইপ ২ ডায়াবেটিস শুরু ইনসুলিন রোধ প্রক্রিয়ার মাধ্যমে, যেখানে কোষ ইনসুলিনের প্রতি যথাযথ সাড়া প্রদানে ব্যর্থ হয়। রোগের বয়স বাড়ার সাথে সাথে ইনসুলিনের ঘাটতিও তৈরি হয়। এটি পূর্বে ইনসুলিন-অনির্ভরশীল ডায়াবেটিস মেলিটাস নামে পরিচিত ছিল। গুরুত্বপূর্ণ কারণগুলো হলো শরীরের অত্যধিক ওজন ও কায়িকশ্রমের অভাব।
- গর্ভকালীন ডায়াবেটিস হলো তৃতীয় প্রধান ধরন। এটি হয় যখন একজন গর্ভবতী মহিলা যার ইতঃপূর্বে কখনো ডায়াবেটিসের ইতিহাস ছিল না কিন্তু গর্ভধারণ করার পর রক্তের গ্লুকোজ মাত্রা বেড়ে যায়।
টাইপ ১ ডায়াবেটিসের চিকিৎসায় ইনসুলিনের ব্যবহার আবশ্যক। টাইপ ২ ডায়াবেটিসের চিকিৎসা ও প্রতিরোধের মধ্যে রয়েছে স্বাস্থ্যকর খাদ্যাভ্যাস, নিয়মিত শারীরিক ব্যায়াম, ওজন নিয়ন্ত্রণ ও তামাকের ব্যবহার এড়িয়ে চলা। টাইপ ২ ডায়াবেটিসের চিকিৎসায় ইনসুলিনসহ বা ইনসুলিন ছাড়া মুখে সেবনীয় ওষুধ ব্যবহৃত হয়।রক্তচাপ নিয়ন্ত্রণ, পা ও চোখের যত্ন নেওয়া এই রোগে খুবই জরুরি। ইনসুলিন ও কিছু মুখে সেবনীয় ওষুধ রক্তের গ্লুকোজ মাত্রা কমিয়ে দিতে পারে যা হাইপোগ্লাইসিমিয়া নামে পরিচিত। যে-সকল স্থূল ব্যক্তি টাইপ ২ ডায়াবেটিসে আক্রান্ত তাদের ওজন কমানোর শল্যচিকিৎসা খুব উপকারে আসে। গর্ভকালীন ডায়াবেটিস সাধারণত বাচ্চা প্রসবের পর ভালো হয়ে যায়।
২০১৯-এর হিসাব অনুযায়ী, সারা বিশ্বে ডায়াবেটিস রোগীর সংখ্যা ছিল ৪৬ কোটি ৩০ লাখ (৮.৮% প্রাপ্তবয়স্ক মানুষ), যার মধ্যে ৯০% টাইপ ২ ডায়াবেটিস। ২০২১ সালে এই সংখ্যা বেড়ে দাঁড়িয়েছে ৫৩ কোটি ৭০ লাখে। নারী ও পুরুষের ক্ষেত্রে এই রোগের হার একই। এই রোগের প্রাদুর্ভাব হার ভবিষ্যতে আরও বৃদ্ধি পাবে। ডায়াবেটিসে মানুষের অকাল মৃত্যু ঝুঁকি প্রায় দ্বিগুণ হয়ে যায়। ২০১৯ সালে, ডায়াবেটিস রোগে মৃত্যু হয়েছিল প্রায় ৪২ লাখ মানুষের, ২০২১ সালে তা দাঁড়িয়েছে ৬৭ লাখে। এটি বিশ্বব্যাপী মৃত্যুর সপ্তম প্রধান কারণ।
২০১৭ সালে বৈশ্বিক ডায়াবেটিস সম্পর্কিত স্বাস্থ্য খরচ ছিল প্রায় ৭২৭ বিলিয়ন মার্কিন ডলার, যুক্তরাষ্ট্রে ২০১৭ সালে ডায়াবেটিস খরচ ছিল প্রায় ৩২৭ বিলিয়ন মার্কিন ডলার। ডায়াবেটিস রোগীদের গড় চিকিৎসা খরচ অন্যদের তুলনায় প্রায় ২.৩ গুণ বেশি।
প্রতিবছর ১৪ই নভেম্বর বিশ্ব ডায়াবেটিস দিবস হিসেবে পালন করা হয়। বিশ্বজুড়ে দ্রুততার সাথে ডায়াবেটিস রোগীর সংখ্যা বৃদ্ধি পেতে থাকায় আন্তর্জাতিক ডায়াবেটিস ফেডারেশন ও বিশ্ব স্বাস্থ্য সংস্থা ১৯৯১ সালে ইনসুলিনের সহ-আবিষ্কারক ফ্রেডরিক ব্যানটিং-এর জন্মদিনটিকে বিশ্ব ডায়াবেটিস দিবস হিসেবে ঘোষণা করে। ২০০৬ সালের ২০ ডিসেম্বর জাতিসংঘ ৬১/২২৫ নম্বর প্রস্তাব পাশের মাধ্যমে এটিকে জাতিসংঘের অফিসিয়াল দিবস হিসেবে স্বীকৃতি দেয় এবং ২০০৭ সাল থেকে বিশ্ব ডায়াবেটিস দিবসের সার্বজনীন প্রতীক হিসেবে মাঝখানে ফাঁকবিশিষ্ট নীল বৃত্ত ব্যবহৃত হয়ে আসছে। বৃত্তের মাধ্যমে ডায়াবেটিস রোগের বিরুদ্ধে লড়াইয়ে বৈশ্বিক ডায়াবেটিস সম্প্রদায়ের ঐক্যকে বুঝায়। আকাশ ও জাতিসংঘের পতাকার রঙের সাথে মিল রেখে বৃত্তের রং নীল রাখা হয়েছে, যার তাৎপর্য হলো নীল আকাশের নিচে সমগ্র মানবজাতির বসবাস ও জাতিসংঘের অধীনে বিশ্বের সমগ্র দেশ ঐক্যবদ্ধ থেকে একসাথে এর বিরুদ্ধে লড়াই করবে।
উপসর্গসমূহ
অচিকিৎসিত বহুমূত্ররোগের প্রধান লক্ষণগুলো হলো অবাঞ্ছিত ওজন হ্রাস, ঘন ঘন প্রস্রাব (পলিইউরিয়া), অত্যধিক তৃষ্ণা (পলিডিপসিয়া) ও ক্ষুধাবৃদ্ধি (পলিফেজিয়া)। টাইপ ১ ডায়াবেটিসে রোগের লক্ষণ খুব দ্রুত (কয়েক সপ্তাহ বা মাসের মধ্যে) প্রকাশ পায়, তবে টাইপ ২ ডায়াবেটিসে অনেক ধীরে ধীরে লক্ষণগুলো প্রকাশ পায়, এমনকি কখনো কখনো কোনো লক্ষণ না-ও প্রকাশ পেতে পারে।
উপর্যুক্ত উপসর্গগুলো বহুমূত্ররোগের হাইপারগ্লাইসিমিয়া ও শর্করামেহ-এর সাথে সম্পর্কিত। গ্লুকোজ একটি ক্ষুদ্র, অভিস্রবণিকভাবে সক্রিয় পদার্থ। যখন রক্তের গ্লুকোজ মাত্রা অনেক বেশি বেড়ে যায়, তখন রিনাল টিউবিউল বা বৃক্কীয় নালিকা সর্বোচ্চ যতটুকু গ্লুকোজ পুনঃশোষণ করতে পারে বৃক্কের গ্লোমেরুলাসে তার চেয়ে বেশি গ্লুকোজ পরিস্রুত হয়। এর ফলে মূত্রের মধ্য দিয়ে গ্লুকোজ বের হতে থাকে এবং এর সাথে প্রচুর পরিমাণ পানিও শরীর থেকে বের করে নিয়ে যায়। এছাড়া রক্তের গ্লুকোজ আধিক্যের ফলে রক্তের গ্লুকোজ কোষের ভিতর থেকে পানি বের করে নিয়ে আসে ফলে অন্তঃকোষীয় পানিশূন্যতা তৈরি হয়, বিশেষ করে হাইপোথ্যালামাসের তৃষ্ণা কেন্দ্রের কোষে এরূপ হলে অত্যধিক পরিমাণে তৃষ্ণা বেড়ে যায়। টাইপ ২ ডায়াবেটিস রোগীর ক্ষেত্রে, বিশেষ করে যাদের লক্ষণ ক্রমশ ধীরগতিতে প্রকাশ পায় তাদের ক্ষেত্রে এই লক্ষণগুলো সহজেই উপেক্ষিত থাকে। পলিফেজিয়া বা অত্যধিক ক্ষুধা সাধারণত টাইপ ২ ডায়াবেটিসে প্রকাশ পায় না। টাইপ ১ ডায়াবেটিসে সম্ভবত কোষীয় অনাহার ও শর্করা, স্নেহ এবং আমিষের সঞ্চয় ফুরিয়ে যাওয়ায় অত্যধিক ক্ষুধা অনুভব হয়। স্বাভাবিক অথবা বেশি ক্ষুধা থাকার পরেও অনিয়ন্ত্রিত টাইপ ১ ডায়াবেটিসে ওজন কমে যায়। ওজন হ্রাসের কারণ দ্বিমুখী। প্রথমত, অভিস্রবণিক ডাই-ইউরেসিসের ফলে শরীর থেকে মূত্রের মাধ্যমে প্রচুর পরিমাণে তরল বের হয়ে যায়। কিটোঅ্যাসিডোসিস হলে বমনের মাধ্যমেও তরল বেরিয়ে যায়। দ্বিতীয়ত, ইনসুলিনের অভাবে দেহ বাধ্য হয়ে শক্তির উৎস হিসেবে স্নেহ পদার্থের সঞ্চয় ও কোষীয় প্রোটিন ব্যবহার করার ফলে দৈহিক টিসুর পরিমাণ হ্রাস পেতে থাকে এবং ওজন কমে।
ওজন হ্রাসের দিক দিয়ে টাইপ ২ ও টাইপ ১ ডায়াবেটিসের মধ্যে অনেক পার্থক্য রয়েছে। অনিয়ন্ত্রিত টাইপ ১ ডায়াবেটিসে ওজন হ্রাস খুবই সাধারণ একটি ব্যাপার, অন্যদিকে অনেক টাইপ ২ ডায়াবেটিস রোগীর স্থূলতার সমস্যা রয়েছে। এরূপ বিষয় সত্ত্বেও, অশনাক্তকৃত টাইপ ২ ডায়াবেটিস রোগীর অব্যাখ্যাত ওজন হ্রাস ঘটতে পারে, কারণ ইনসুলিন সঠিকভাবে ব্যবহৃত হতে না পারায় দেহের সঞ্চিত শক্তির উৎস নিঃশেষিত হতে থাকে। আরও কিছু উপসর্গ আছে যেগুলো ডায়াবেটিসের শুরু নির্দেশ করে কিন্তু এই রোগের সাথে নির্দিষ্ট না। এগুলোর মধ্যে রয়েছে, চোখে ঝাপসা দেখা, মাথাব্যথা, ক্লান্তি, ক্ষত নিরাময়ে দেরি হওয়া ও চুলকানি। প্লাজমা বা রক্তরস আয়তন কমে যাওয়ায় ক্লান্তি ও দুর্বলতা দেখা দেয়। চোখের লেন্স ও রেটিনা বা অক্ষিপট অতিআস্রবিক তরলের সংস্পর্শে আসায় দৃষ্টি ঝাপসা হয়ে যায়। দীর্ঘদিন ধরে রক্তে গ্লুকোজের মাত্রা বেশি থাকলে চোখের লেন্সে গ্লুকোজ শোষণ হয়ে এর আকৃতির পরিবর্তন ঘটাতে পারে, ফলে দৃষ্টিশক্তির পরিবর্তন হয়ে যায়, ডায়াবেটিক রেটিনোপ্যাথি হলে দৃষ্টিশক্তি নষ্ট হয়ে যেতে পারে। ডায়াবেটিসের ফলে ত্বকে বিভিন্ন রকমের ফুসকুড়ি উঠে যেগুলো সমষ্টিগতভাবে ডায়াবেটিক ডার্মাড্রোম নামে পরিচিত। টাইপ ২ ডায়াবেটিস রোগীদের ত্বকের সংক্রমণ বেশি হয়। হাইপারগ্লাইসিমিয়া ও শর্করামেহ ইস্ট ছত্রাকের বৃদ্ধির জন্য অনুকূল পরিবেশ তৈরি করে। ডায়াবেটিসে আক্রান্ত মহিলাদের প্রথম দিকে ক্যানডিডা সংক্রমণ বেশি হয়।
জরুরি অবস্থাসমূহ
ডায়াবেটিস রোগী (বিশেষত টাইপ ১ ডায়াবেটিস) ডায়াবেটিক কিটোঅ্যাসিডোসিস নামক একটি বিপাকীয় জটিলতায় আক্রান্ত হয়। এর লক্ষণগুলো হলো বমিভাব, বমি ও পেটব্যথা, নিঃশ্বাসে অ্যাসিটোনের গন্ধ, গভীর নিঃশ্বাস যা কুস্মল নিঃশ্বাস নামে পরিচিত এবং গুরুতর অবস্থায় চেতনার মাত্রাও কমে যেতে পারে। এক্ষেত্রে জরুরিভিত্তিতে হাসপাতালে চিকিৎসা প্রয়োজন। একটি বিরল কিন্তু আরও বিপজ্জনক অবস্থা হলো হাইপারঅসমোলার হাইপারগ্লাইসিমিক স্টেট বা অতিআস্রবিক রক্তাতিশর্করা অবস্থা (HHS), যা মূলত পানিশূন্যতার কারণে টাইপ ২ ডায়াবেটিস রোগীদের হয়ে থাকে।
চিকিৎসা-সম্পর্কিত হাইপোগ্লাইসিমিয়া বা রক্তশর্করাস্বল্পতা বেশি দেখা যায় টাইপ ১ ডায়াবেটিস রোগীদের, তবে কোন ওষুধ ব্যবহৃত হচ্ছে তার উপর ভিত্তি করে টাইপ ২ ডায়াবেটিসেও এরূপ দেখা যেতে পারে। অধিকাংশ ক্ষেত্রেই এটি হালকা ধরনের হয়ে থাকে এবং জরুরি অবস্থা হিসেবে ভাবা হয় না। এর লক্ষণগুলো হলো উদ্বেগ, ঘেমে যাওয়া, কাঁপুনি ও ক্ষুধাবৃদ্ধি, আরও গুরুতর অবস্থায় মানসিক বিভ্রান্তি, আচরণে পরিবর্তন যেমন মেজাজ খিটখিটে হয়ে যাওয়া, খিঁচুনি, সংজ্ঞাহীনতা এবং কখনো কখনো স্থায়ী মস্তিষ্কের ক্ষতি বা মৃত্যুও হতে পারে। ট্যাকিপনিয়া বা দ্রুতশ্বসন, ঘেমে যাওয়া এবং ঠান্ডা, ফ্যাকাশে ত্বক রক্তশর্করাস্বল্পতার বৈশিষ্ট্য তবে সুনির্দিষ্ট নয়। মৃদু থেকে মাঝারি ক্ষেত্রে দ্রুত শোষণ হয় এমন শর্করা খাওয়া বা পান করার মাধ্যমে নিজেই চিকিৎসা করা যায়। গুরুতর অবস্থায় রোগী সংজ্ঞাহীন হতে পারে তাই অন্তঃশিরা গ্লুকোজ বা গ্লুকাগন ইঞ্জেকশনের মাধ্যমে চিকিৎসা করা হয়।
জটিলতাসমূহ
সকল ধরনের বহুমূত্ররোগেই দীর্ঘমেয়াদি জটিলতার ঝুঁকি বাড়ে। জটিলতাগুলো সাধারণত অনেক বছর (১০-২০) পরে হয়, তবে যাদের রোগ শনাক্তে বিলম্ব হয় তারা শুরুতেই জটিলতার উপসর্গ নিয়ে চিকিৎসকের কাছে আসতে পারে।
প্রধান দীর্ঘমেয়াদি জটিলতাগুলো রক্তবাহের ক্ষতির সাথে সম্পর্কিত। ডায়াবেটিসের ফলে রক্ত সংবহনতন্ত্রের রোগের ঝুঁকি দ্বিগুণ হয়ে যায়। ৭৫% ডায়াবেটিস রোগী করোনারি ধমনির রোগে মৃত্যুবরণ করে। অন্যান্য বৃহৎ রক্তনালি সম্বন্ধীয় রোগের মধ্যে রয়েছে স্ট্রোক ও প্রান্তীয় ধমনি রোগ।এই জটিলতাসমূহ তীব্র কোভিড-১৯-এর ঝুঁকি অনেক বাড়িয়ে দেয়।
ক্ষুদ্র রক্তনালিসমূহে ক্ষতির কারণে ডায়াবেটিসের যে প্রাথমিক জটিলতাসমূহ দেখা দেয় তা হলো চোখ, বৃক্ক ও স্নায়ুর ক্ষতি। চোখের রেটিনার রক্তবাহ ক্ষতিগ্রস্ত হলে ডায়াবেটিক রেটিনোপ্যাথি নামক একটি রোগ হয়, যার ফলে দৃষ্টিশক্তি ক্ষতিগ্রস্ত হয় এমনকি অন্ধত্বও হতে পারে। বহুমূত্ররোগের ফলে গ্লুকোমা, ছানি ও চোখের অন্যান্য রোগের ঝুঁকি বেড়ে যায়। বহুমূত্ররোগে আক্রান্ত রোগীদের বছরে একবার চোখের ডাক্তার দেখানো উচিত। বৃক্কের ক্ষতি হলে ডায়াবেটিক নেফ্রোপ্যাথি নামক রোগ হয়, যার ফলে গ্লোমেরুলোস্ক্লেরোসিস বা বৃক্কপিণ্ডকাঠিন্য, প্রস্রাবের সাথে প্রোটিন নির্গত হওয়া (প্রোটিনিউরিয়া) এবং দীর্ঘস্থায়ী বৃক্কীয় রোগ হয় এবং এর ফলে ডায়ালাইসিস বা বৃক্ক প্রতিস্থাপন প্রয়োজন হয়। শরীরের স্নায়ু ক্ষতিগ্রস্ত হলে ডায়াবেটিক নিউরোপ্যাথি নামক রোগ হয়, এটি ডায়াবেটিসের সবচেয়ে বেশি হওয়া জটিলতা। উপসর্গগুলো হলো অববেদন বা অসাড়তা, অপবেদন বা ঝিনঝিনি, ঘর্মস্রাবী কার্যক্রমের ব্যাঘাত, ব্যথা ও ব্যথার অনুভূতির পরিবর্তন যার ফলে ত্বকের ক্ষতি হতে পারে। পায়ে ক্ষত বা ঘা হতে পারে যার চিকিৎসা অনেক কঠিন এবং কখনো কখনো পা কেটে ফেলার প্রয়োজন হতে পারে।
কারণসমূহ
| বৈশিষ্ট্য | টাইপ ১ ডায়াবেটিস | টাইপ ২ ডায়াবেটিস |
|---|---|---|
| আরম্ভ | আকস্মিক | ক্রমশ |
| আরম্ভের বয়স | মূলত শিশুদের | মূলত প্রাপ্তবয়স্কদের |
| দৈহিক আকার | পাতলা অথবা স্বাভাবিক | প্রায়শই অতিস্থূল |
| কিটোঅ্যাসিডোসিস | প্রায়শই দেখা যায় | বিরল |
| অটোঅ্যান্টিবডি | সাধারণত থাকে | থাকে না |
| অন্তর্জাত ইনসুলিন | কম বা অনুপস্থিত | স্বাভাবিক অথবা কম অথবা বৃদ্ধিপ্রাপ্ত |
| বংশগতি | ০.৬৯ থেকে ০.৮৮ | ০.৪৭ থেকে ০.৭৭ |
| বিস্তার
(বয়স প্রমিতকরণকৃত) |
প্রতি ১,০০০ জনে <২ | ~৬% (পুরুষ), ~৫% (নারী) |
১৯৮০-এর দিকে বিশ্ব স্বাস্থ্য সংস্থা প্রথমবারের মতো বহুমূত্ররোগের সর্বজন গৃহীত শ্রেণিবিন্যাস প্রকাশ করে। ডায়াবেটিসকে ইনসুলিন-ডিপেন্ডেন্ট ডায়াবেটিস মেলাইটাস (IDDM) বা টাইপ ১ ডায়াবেটিস এবং নন-ইনসুলিন-ডিপেন্ডেন্ট ডায়াবেটিস মেলাইটাস (NIDDM) বা টাইপ ২ ডায়াবেটিস হিসেবে শ্রেণিবিন্যস্ত করা হয়েছিল। ১৯৯৭ সালে, হালনাগাদকৃত শ্রেণিবিন্যাসে টাইপ ১ ও টাইপ ২ ডায়াবেটিস পরিভাষা দুটি রেখে দেওয়া হয় কিন্তু IDDM ও NIDDM পরিভাষা দুটি বাদ দেওয়া হয়। হালনাগাদকৃত শ্রেণিবিন্যাসে ডায়াবেটিসের সুনির্দিষ্ট অন্তর্নিহিত কারণের ওপর জোর দেওয়া হয়েছে।২০১৯ সালে বিশ্ব স্বাস্থ্য সংস্থা নতুনভাবে বহুমূত্ররোগের শ্রেণিবিন্যাস করে। বর্তমানে বহুমূত্ররোগকে নিম্নোক্ত ছয়টি ধরনে বিভক্ত করা হয়: টাইপ ১ ডায়াবেটিস, টাইপ ২ ডায়াবেটিস, সংকর ধরন ডায়াবেটিস, গর্ভকালীন প্রথম শনাক্তকৃত হাইপারগ্লাইসিমিয়া, ''অশ্রেণিবিন্যস্ত ডায়াবেটিস এবং অন্যান্য সুনির্দিষ্ট ধরনসমূহ। "সংকর ধরন ডায়াবেটিস"-এর মধ্যে রয়েছে ক্রমশ ঘটমান, অনাক্রম্যতন্ত্রের মাধ্যমে সংঘটিত প্রাপ্তবয়স্কদের ডায়াবেটিস ও কিটোসিস-প্রবণ টাইপ ২ ডায়াবেটিস। "গর্ভকালীন প্রথম শনাক্তকৃত হাইপারগ্লাইসিমিয়া" -এর মধ্যে রয়েছে জেস্টেশনাল বা গর্ভকালীন ডায়াবেটিস এবং ডায়াবেটিস মেলিটাস ইন প্রেগন্যান্সি (টাইপ ১ অথবা টাইপ ২ ডায়াবেটিস যা গর্ভধারণ করার পর প্রথম শনাক্ত হয়)।
"অন্যান্য সুনির্দিষ্ট ধরনসমূহ" হলো কয়েক গুচ্ছ ভিন্ন ভিন্ন কারণের সংগ্রহ যেগুলো ডায়াবেটিস ঘটাতে পারে। পূর্বের ধারণার চেয়েও ডায়াবেটিস আরও বেশি বৈচিত্র্যময় রোগ এবং একই ব্যক্তির মধ্যে একাধিক সমন্বিত ধরন থাকতে পারে। "ডায়াবেটিস", এই পরিভাষাটি দ্বারা ডায়াবেটিস মেলিটাসকে বুঝায়। ডায়াবেটিস ইনসিপিডাস নামে আরেকটি রোগ আছে যার কারণ ও চিকিৎসা পদ্ধতি সম্পূর্ণ ভিন্ন।
টাইপ ১
টাইপ ১ ডায়াবেটিস সাধারণত ৩০ বছরের কম বয়সিদের হয়ে থাকে, সবচেয়ে বেশি হয় বয়ঃসন্ধিকালীন, তবে পঞ্চাশোর্ধ বয়সেও এই রোগ হতে পারে। টাইপ ১ ডায়াবেটিসের ক্ষেত্রে অগ্ন্যাশয়িক কোষপুঞ্জের ইনসুলিন উৎপাদক বিটা কোষসমূহ নষ্ট হয়ে যায়, ফলে ইনসুলিন ঘাটতি তৈরি হয়। এটি ইমিউন-মিডিয়েটেড বা ইডিয়োপ্যাথিক হতে পারে। অধিকাংশ টাইপ ১ ইমিউন মিডিয়েটেড হয়ে থাকে যাতে সাধারণত টি-সেল মিডিয়েটেড অটোইমিউন ডিজিজ হিসেবে বিটা কোষকে ধ্বংস করে। উত্তর আমেরিকা ও ইউরোপের মোট বহুমূত্ররোগীর প্রায় ১০ শতাংশ টাইপ ১ ডায়াবেটিস। রোগ শুরুর সময় অধিকাংশ আক্রান্ত রোগীরাই স্বাস্থ্যবান থাকে ও স্বাস্থ্যকর ওজনের অধিকারী। প্রাথমিক পর্যায়ে ইনসুলিনের প্রতি সংবেদনশীলতা ও সাড়াদান ক্ষমতা সাধারণত স্বাভাবিক থাকে। শিশুরা বেশি আক্রান্ত হওয়ায় এটিকে তরুণ ডায়াবেটিস বলা হলেও বর্তমানে টাইপ ১ ডায়াবেটিস রোগীর অধিকাংশই প্রাপ্তবয়স্ক।
ভঙ্গুর ডায়াবেটিস, যা অস্থিত ডায়াবেটিস নামেও পরিচিত, এটি এমন একটি পারিভাষিক শব্দ যা গ্লুকোজের বারংবার ও নাটকীয় উঠানামা বুঝাতে ব্যবহৃত হতো, প্রায়শই যার কোনো বাহ্যিক কারণ খুঁজে পাওয়া যেত না। তবে এই শব্দের কোনো জৈবিক ভিত্তি নেই তাই এটি ব্যবহার করা উচিত না। টাইপ ১ ডায়াবেটিসে অনিয়মিতভাবে রক্তের গ্লুকোজ মাত্রা বেড়ে যেতে পারে এবং ডায়াবেটিক কিটোঅ্যাসিডোসিসের ঝুঁকি বাড়িয়ে দেয়। কখনো কখনো গ্লুকোজ মাত্রা অনেক কমেও যেতে পারে। অন্যান্য জটিলতার মধ্যে রয়েছে সংক্রমণ, রক্তের কম গ্লুকোজ মাত্রার প্রতি দেহের সাড়া প্রদানের ব্যর্থতা, গ্যাস্ট্রোপ্যারিসিস বা জঠর দৌর্বল্য ( যার ফলে শর্করার স্বাভাবিক শোষণহার ব্যাহত হয়) এবং অন্তঃক্ষরা গ্রন্থির রোগসমূহ ( যেমন, অ্যাডিসন রোগ)। টাইপ ১ ডায়াবেটিস রোগীদের মধ্যে ১-২% ব্যক্তির ক্ষেত্রে এরকম ঘটতে পারে।
টাইপ ১ ডায়াবেটিস আংশিকভাবে জিনগত রোগ, অনেকগুলো জিন এই রোগের জন্য দায়ী, বিশেষ করে কিছু HLA জিনোটাইপ এই রোগের ঝুঁকিকে প্রভাবিত করে। জিনগতভাবে ঝুঁকিতে থাকা ব্যক্তির ক্ষেত্রে এক বা একাধিক পরিবেশগত বিষয় ডায়াবেটিস রোগ ঘটাতে পারে, যেমন, ভাইরাস সংক্রমণ বা খাদ্য। কয়েকটি ভাইরাস জড়িত বলে ধারণা করা হয় তবে এই তত্ত্বের পেছনে শক্তিশালী প্রমাণ এখনও পাওয়া যায়নি। বিভিন্ন উপাত্ত থেকে প্রতীয়মান হয় যে, খাদ্যসংক্রান্ত বস্তুগুলোর মধ্যে গ্লায়াডিন (গ্লুটেনে বিদ্যমান একটি প্রোটিন) টাইপ ১ ডায়াবেটিস সৃষ্টিতে ভূমিকা রাখতে পারে তবে এর কার্যপদ্ধতি পুরোপুরি উপলব্ধি করা যায়নি। টাইপ ১ ডায়াবেটিস যে-কোনো বয়সেই হতে পারে, প্রাপ্তবয়স্ক অনেক মানুষও এতে আক্রান্ত হতে পারে। প্রাপ্তবয়স্কদের টাইপ ১ ডায়াবেটিস হলে সেটিকে লেটেন্ট অটোইমিউন ডিজিজ অব অ্যাডাল্ট (LADA) নামে অভিহিত করা হয়; শিশুদের চেয়ে বয়স্কদের ক্ষেত্রে এই রোগের প্রারম্ভ কিছুটা ধীরগতির বলে কেউ কেউ একে টাইপ ১.৫ ডায়াবেটিস বলে থাকেন। LADA-তে আক্রান্ত প্রাপ্তবয়স্কদের ক্ষেত্রে প্রায়শই বয়সের কথা চিন্তা করে এটিকে ভুল করে টাইপ ২ ডায়াবেটিস হিসেবে ভাবা হয়।
বংশগতি প্রবণতা
জিনগত বিষয় দ্বারা টাইপ ১ ডায়াবেটিস ব্যাপকভাবে প্রভাবিত, কিন্তু এটি বংশগতির সরল মেন্ডেলীয় সূত্র অনুসরণ করে না। অভিন্ন যমজের ক্ষেত্রে এই রোগে একজন আক্রান্ত হলে অপরজনের হওয়ার সম্ভাবনা ৩০%-৫০%, অন্যদিকে ভিন্ন যমজের ক্ষেত্রে এই হার ৬%-১০%। যুক্তরাষ্ট্রে, কোনো ব্যক্তির প্রথম স্তরের আত্মীয়-স্বজনের টাইপ ১ ডায়াবেটিস থাকলে তার নিজের ডায়াবেটিস হওয়ার ঝুঁকি ১:২০, সাধারণ জনগণের ক্ষেত্রে এই ঝুঁকি ১:৩০০। মা টাইপ ১ ডায়াবেটিসে আক্রান্ত হলে সন্তানের টাইপ ১ ডায়াবেটিস হওয়ার ঝুঁকি ১%-৪%, অপরদিকে, পিতা আক্রান্ত হলে এই ঝুঁকি বেড়ে ১০% হয়ে যায়। যদি পিতা-মাতা উভয়ের টাইপ ১ ডায়াবেটিস থাকে, সেক্ষেত্রে সন্তানের এটি হওয়ার ঝুঁকি ৩০%। পরিবারের এক সন্তান টাইপ ১ ডায়াবেটিসে আক্রান্ত হলে অপর সন্তানের আক্রান্ত হওয়ার সম্ভাবনা ৪-৬%। এই বংশগতির সংশ্লিষ্টতা থাকা সত্ত্বেও দেখা যায় প্রতিবছর ৮০%-৮৫% নতুন শনাক্তকৃত টাইপ ১ ডায়াবেটিস রোগীর কোনো পারিবারিক ইতিহাস থাকে না। HLA-সংবেদনশীল জিনবিশিষ্ট ব্যক্তির ১০% টাইপ ১ ডায়াবেটিসে আক্রান্ত হয়। এর অর্থ দাঁড়ায় টাইপ ১ ডায়াবেটিস হওয়ার জন্য কেবল জিনগত বিষয় সম্পূর্ণভাবে দায়ী নয়, পরিবেশগত বিষয়াবলিও এক্ষেত্রে গুরুত্বপূর্ণ ভূমিকা রাখে।
পরিবেশগত প্রবণতা
টাইপ ১ ডায়াবেটিস সংঘটনে বিস্তর ভৌগোলিক ও ঋতুগত বিচিত্রিতা লক্ষ্য করা যায়, এছাড়া কম ডায়াবেটিস হয় এমন দেশ থেকে যখন লোকজন বেশি ডায়াবেটিস হয় এমন দেশে গিয়ে বসবাস শুরু করে তখন দেখা যায় এসকল অভিবাসী লোকজনেরও স্থানীয় লোকজনের মতো একই হারে ডায়াবেটিস হচ্ছে। এসকল বিষয় দ্বারা প্রতীয়মান হয় যে, টাইপ ১ ডায়াবেটিস রোগ সংঘটনে পরিবেশগত বিষয়ের গুরুত্বপূর্ণ ভূমিকা রয়েছে। যদিও অনেক অনুকল্প বা হাইপোথিসিস রয়েছে, তথাপি এসকল পরিবেশগত বিষয়গুলোর প্রকৃতি অজানা। এগুলো β কোষের ওপর সরাসরি বিষক্রিয়া করে অথবা β কোষের বিরুদ্ধে অটোইমিউন বিক্রিয়াকে উদ্দীপিত করে। সম্ভাব্য বিষয়গুলো নিম্নোক্ত চারটি শ্রেণিতে ভাগ করা যায়:
- ভাইরাস: এন্টারোভাইরাসসহ (যেমন কক্সস্যাকিভাইরাস বি৪) অন্যান্য ভাইরাসগুলো হলো মাম্পস ভাইরাস, রুবেলা ভাইরাস, সাইটোমেগালোভাইরাস, এপস্টাইন-বার ভাইরাস ও রেট্রোভাইরাস।
- টক্সিন বা বিষ: বিভিন্ন খাদ্যে বিদ্যমান নাইট্রোস্যামিন (ধোঁয়া ও লবণ দিয়ে প্রক্রিয়াজাতকৃত মাংসে পাওয়া যায়) ও কফি। গোরুর দুধের অন্যতম একটি প্রধান উপাদান বোভাইন সিরাম অ্যালবিউমিন (BSA) এই রোগের সাথে জড়িত, তাই যেসব শিশুদের অল্প বয়স থেকে মায়ের দুধের পরিবর্তে গোরুর দুধ পান করানো হয় তাদের টাইপ ১ ডায়াবেটিস হওয়ার সম্ভাবনা বেশি। এই প্রোটিনটি নবজাতকের অন্ত্র প্রাচীর ভেদ করে রক্তে প্রবেশ করে এবং অ্যান্টিবডি তৈরি করে যা বিটা কোষের হিটশক বা তাপ অভিঘাত প্রোটিনের সাথে বিক্রিয়া করে।
- স্বাস্থ্যবিধি অনুকল্প: শৈশবের প্রথমদিকে জীবাণুর সংস্পর্শে কম আসলে দেহের রোগ প্রতিরোধ ব্যবস্থা পরিপক্ক হওয়ার সুযোগ কম পায় এবং অটোইমিউন রোগ হওয়ার প্রবণতা বাড়ে। এটি হাইজিন হাইপোথিসিস বা স্বাস্থ্যবিধি অনুকল্প নামে পরিচিত।
- ভিটামিন ডি: যেহেতু যেসব অঞ্চলে সূর্যালোক কম (উত্তর ইউরোপসহ) সেখানে ডায়াবেটিস রোগীর সংখ্যা বেশি, তাই ভিটামিন ডি এখানে গুরুত্বপূর্ণ ভূমিকা পালন করতে পারে বলে মনে করা হয়। তবে কোনো পরিষ্কার নিদান-প্রভাব সম্পর্ক শনাক্ত করা যায়নি।
টাইপ ২
টাইপ ২ ডায়াবেটিস রোগীদের ক্ষেত্রেও জিনগত বিষয় বেশ গুরুত্বপূর্ণ। বিভিন্ন নৃগোষ্ঠীর লোকদের মধ্যে ডায়াবেটিসে আক্রান্ত হওয়ার হার বিভিন্ন এবং অভিন্ন যমজের ক্ষেত্রে একজন আক্রান্ত হলে অপরজনের ডায়াবেটিস হওয়ার সম্ভাবনা প্রায় ১০০%। দুই ভাই বা বোনের একজন ৪০ বছর বয়সের আগে ডায়াবেটিসে আক্রান্ত হলে অপরজনের ডায়াবেটিস হওয়ার সম্ভাবনা ৫০%, কিন্তু যদি ৬৫ বছরের বেশি বয়সে আক্রান্ত হয় তাহলে এই সম্ভাবনা কমে ৩০% হয়ে যায়। গবেষণায় >৪০০ ধরনের জিন পাওয়া গিয়েছে যারা টাইপ ২ ডায়াবেটিস হওয়ার সাথে সংশ্লিষ্ট।
ইনসুলিন রিজিস্ট্যান্স বা রোধ টাইপ ২ ডায়াবেটিসের অন্যতম একটি বৈশিষ্ট্য, এর সাথে ইনসুলিন ক্ষরণ কিছুটা কমেও যেতে পারে। ইনসুলিনের প্রতি দেহ কলার ত্রুটিপূর্ণ সাড়াপ্রদানের সাথে ইনসুলিন রিসেপ্টরের সংস্রব রয়েছে বলে বিশ্বাস করা হয়। তবে, সুনির্দিষ্ট ত্রুটিগুলো জানা যায়নি। জানা ত্রুটিগুলোর কারণে যে বহুমূত্ররোগ হয় তা পৃথকভাবে শ্রেণিবদ্ধ করা হয়। বহুমূত্ররোগের মধ্যে সবচেয়ে বেশি হয় টাইপ ২ ডায়াবেটিস। অনেক টাইপ ২ ডায়াবেটিস রোগীর টাইপ ২ ডায়াবেটিসের মানদণ্ড পূরণের পূর্বে প্রিডায়াবেটিস নামক একটি অবস্থার মধ্য দিয়ে যায়। জীবনশৈলীর পরিবর্তন বা ডায়াবেটিসের ওষুধ সেবনের মাধ্যমে ডায়াবেটিস পূর্বাবস্থা থেকে টাইপ ২ ডায়াবেটিসে রূপান্তরের গতি মন্থর বা ঠেকানো যায়। এগুলো ইনসুলিন সংবেদনশীলতার উন্নতি ঘটায় বা যকৃতে গ্লুকোজ উৎপাদন কমায়।
প্রাথমিকভাবে জীবনশৈলী পরিবর্তন ও জিনগত বিষয়ের কারণে টাইপ ২ ডায়াবেটিস হয়। জীবনশৈলীসংক্রান্ত অনেক বিষয় টাইপ ২ ডায়াবেটিসের জন্য দায়ী বলে জানা যায়। এগুলো হলো: অতিস্থূলতা (দেহ ভর সূচক ৩০ এর উপরে), শারীরিক ব্যায়াম না করা, অস্বাস্থ্যকর খাদ্যাভ্যাস, শারীরিক ও মানসিক চাপ ও নগরায়ন। ৩০% চীনা ও জাপানি বংশোদ্ভূত, ৬০-৮০% ইউরোপীয় ও আফ্রিকান বংশোদ্ভূত এবং ১০০% পিমা ইন্ডিয়ান ও প্রশান্ত মহাসাগরীয় দ্বীপবাসী ব্যক্তির ক্ষেত্রে অতিরিক্ত শারীরিক মেদ টাইপ ২ ডায়াবেটিসের জন্য দায়ী। এমনকি যারা স্থূলকায় নয় তাদের কোমর-নিতম্ব অনুপাত বেশি থাকতে পারে।চিনিমিশ্রিত পানীয় বহুমূত্ররোগের ঝুঁকি বাড়ায়। খাদ্যে বিদ্যমান চর্বির ধরনও গুরুত্বপূর্ণ। সম্পৃক্ত চর্বি ও ট্র্যান্স চর্বি ঝুঁকি বাড়ায় এবং বহু অসম্পৃক্ত ও একক অসম্পৃক্ত চর্বি ঝুঁকি কমায়।সাদা ভাত বেশি পরিমাণে খেলে বহুমূত্ররোগের ঝুঁকি বাড়তে পারে, বিশেষত চীনা ও জাপানি ব্যক্তিদের। খাদ্যতালিকায় ফলমূল ও শাকসবজি কম থাকলে ডায়াবেটিসের ঝুঁকি বাড়ে। শারীরিক সক্রিয়তার অভাব ডায়াবেটিস রোগের ঝুঁকি বাড়াতে পারে। শিশুদের ক্ষেত্রে অপব্যবহার, অবহেলা ও পারিবারিক জটিলতা পরবর্তী জীবনে টাইপ ২ ডায়াবেটিসের ঝুঁকি ৩২% বাড়িয়ে দেয়, এক্ষেত্রে অবহেলার প্রভাব সবচেয়ে বেশি। মানসিক রোগে ব্যবহৃত ওষুধের পার্শ্বপ্রতিক্রিয়া (সুনির্দিষ্টভাবে বিপাকীয় অস্বাভাবিকতাসমূহ, ডিসলিপিডিমিয়া বা অপরক্তাতিমেদ ও ওজন বৃদ্ধি) এবং অস্বাস্থ্যকর জীবনযাপনরীতি (অস্বাস্থ্যকর খাদ্য ও শারীরিক সক্রিয়তার অভাবসহ) বহুমূত্ররোগের সম্ভাব্য ঝুঁকির বিষয়ের মধ্যে অন্যতম।
গর্ভকালীন বহূমূত্ররোগ
গর্ভকালীন ডায়াবেটিস কিছুটা টাইপ ২ ডায়াবেটিসের অনুরূপ। এতে ইনসুলিন ক্ষরণ ও সাড়াপ্রদান উভয়ই ক্ষতিগ্রস্ত হয়। এটি ২-১০% গর্ভধারণের ক্ষেত্রে হতে পারে এবং প্রসবের পরে উন্নতি হতে পারে অথবা ভালো হয়ে যায়।সকল গর্ভবতী মহিলাকে গর্ভধারণের ২৪-২৮ সপ্তাহের মধ্যে পরীক্ষা করার পরামর্শ দেওয়া হয়। প্রায়শই দেখা যায় দ্বিতীয় বা তৃতীয় ট্রাইমেস্টার বা ত্রিমাসে এটি বেশি হয় কারণ এই সময়ে ইনসুলিন-বিরোধী হরমোনের মাত্রা বৃদ্ধি পায়। তবে, গর্ভকালীন ডায়াবেটিসে আক্রান্ত মহিলাদের ৫-১০% প্রসবের পরে ডায়াবেটিসের অন্য ধরন, বিশেষ করে টাইপ ২ ডায়াবেটিসে আক্রান্ত হয়।
গর্ভকালীন ডায়াবেটিস চিকিৎসাযোগ্য একটি রোগ, কিন্তু পুরো গর্ভধারণ সময় চিকিৎসকের তত্ত্বাবধানে থাকা প্রয়োজন। খাদ্যাভ্যাসের পরিবর্তন, রক্তের গ্লুকোজের মাত্রা পরিবীক্ষণ ও কিছু কিছু ক্ষেত্রে ইনসুলিন প্রয়োগের মাধ্যমে এর চিকিৎসা করা হয়। যদিও এটি ক্ষণস্থায়ী, তবুও চিকিৎসা না করলে গর্ভস্থ ভ্রূণ বা মায়ের ক্ষতি হতে পারে। শিশুর ঝুঁকির মধ্যে রয়েছে ম্যাক্রোসোমিয়া (জন্মের সময় ওজন অনেক বেশি হওয়া), জন্মগত হৃদ্রোগ এবং কেন্দ্রীয় স্নায়ুতন্ত্রের অস্বাভাবিকতা, কঙ্কাল পেশির গাঠনিক ত্রুটি। ভ্রূণের রক্তে ইনসুলিন মাত্রা বেশি থাকে যার ফলে ভ্রূণের ফুসফুসে সারফেকট্যান্ট উৎপাদন ব্যাহত হয় এবং শ্বসন জটিলতা তৈরি হয়। লোহিত রক্তকণিকা ধ্বংসের ফলে রক্তের বিলিরুবিন মাত্রা বেড়ে যায়। খুব তীব্র ক্ষেত্রে, রক্তবাহ ক্ষতিগ্রস্ত হওয়ার ফলে অমরাতে রক্তপ্রবাহে বিঘ্ন ঘটায় প্রসবকালীন শিশুর মৃত্যু হতে পারে। ভ্রূণীয় সংকটবেশি মাত্রায় থাকলে বা গর্ভস্থ শিশুর অতিরিক্ত ওজন বা ম্যাক্রোসোমিয়ার ফলে সৃষ্ট প্রসবকালীন জটিলতা যেমন শোল্ডার ডিস্টোসিয়ারঝুঁকি থাকলে সিজারিয়ান সেকশন করা যেতে পারে।
অন্যান্য ধরন
ম্যাচুরিটি অনসেট ডায়াবেটিস অব দা ইয়াং (MODY) হলো অটোসোমাল ডমিন্যান্ট ধরনের ডায়াবেটিস, যেখানে একক-জিন মিউটেশনের ফলে ইনসুলিন উৎপাদনে ত্রুটি হয়। তিনটি প্রধান ধরনের চেয়ে এটি অপেক্ষাকৃত বিরল, সংঘটন হার ১-২%। এই নামটি রাখা হয়েছিল এর প্রাথমিক গবেষণার ওপর ভিত্তি করে। ত্রুটিপূর্ণ জিনের কারণে এটি হওয়ায় বিভিন্ন বয়সে এটি হয় এবং সুনির্দিষ্ট জিনের কারণে এর তীব্রতায় বৈচিত্র্য লক্ষ্য করা যায়। এ-কারণে MODY-র কমপক্ষে ১৩ টি উপধরন পাওয়া যায়। MODY-তে আক্রান্ত ব্যক্তি প্রায়শই ইনসুলিন ছাড়াই নিয়ন্ত্রণ করতে পারে। কিছু কিছু ক্ষেত্রে দেখা যায় দেহের টিসু রিসেপ্টর ইনসুলিনের প্রতি সাড়া না দেওয়ার কারণে ডায়াবেটিস হয় (এমনকি যখন ইনসুলিন মাত্রা স্বাভাবিক থাকে তখনও, যে-কারণে এটি টাইপ ২ ডায়াবেটিস থেকেও ভিন্ন); তবে এই ধরনটি খুবই বিরল। জেনেটিক মিউটেশনের ( অটোসোমাল বা মাইটোকন্ড্রিয়াল) ফলে বিটা কোষের ক্রিয়ায় ত্রুটি দেখা যায়। ইনসুলিনের অস্বাভাবিক ক্রিয়াকে কিছু কিছু ক্ষেত্রে জিনগতভাবে ব্যাখ্যা করা যায়। যে-সকল রোগে অগ্ন্যাশয়ের ব্যাপক ক্ষতি হয় সেগুলো ডায়াবেটিস করতে পারে ( উদাহরণস্বরূপ, অগ্ন্যাশয়ের দীর্ঘমেয়াদি প্রদাহ ও সিস্টিক ফাইব্রোসিস)। যে-সকল রোগে ইনসুলিন-বিরোধী হরমোন অত্যধিক পরিমাণে ক্ষরিত হয়, সেগুলো ডায়াবেটিস করতে পারে (এ-সব ক্ষেত্রে হরমোন আধিক্যের কারণ দূর করতে পারলে ডায়াবেটিস ভালো হয়ে যায়)। অনেক ওষুধ ইনসুলিন ক্ষরণ ক্ষতিগ্রস্ত করে এবং কিছু টক্সিন বা বিষাক্ত পদার্থ অগ্ন্যাশয়িক বিটা কোষকে ক্ষতিগ্রস্ত করে, যেখানে অন্যান্য বিষয়গুলো ইনসুলিন রিজিস্ট্যান্স বা রোধ বাড়িয়ে দেয় (বিশেষ করে গ্লুকোকর্টিকয়েড স্টেরয়েড ডায়াবেটিস করতে পারে)।
আইসিডি-১০ (১৯৯২) অনুযায়ী অপুষ্টি-সম্পর্কিত ডায়াবেটিস মেলিটাস (আইসিডি-১০ কোড ই১২) নামে এক ধরনের বহুমূত্ররোগ ছিল যা বিশ্ব স্বাস্থ্য সংস্থা ১৯৯৯ সালে বহুমূত্ররোগের শ্রেণিবিন্যাস করার সময় বাতিল করে দেয়। আরেকটি ভিন্ন ধরনের ডায়াবেটিস হলো ডাবল ডায়াবেটিস। যখন টাইপ ১ ডায়াবেটিসে আক্রান্ত ব্যক্তি ইনসুলিন রোধক হয়ে যায় যা টাইপ ২ ডায়াবেটিসের প্রধান বৈশিষ্ট্য অথবা টাইপ ২ ডায়াবেটিসের পারিবারিক ইতিহাস থাকে, তখন তাকে ডাবল ডায়াবেটিস নামে অভিহিত করা হয়। এটি ১৯৯০ বা ১৯৯১ সালের দিকে প্রথম শনাক্ত হয়।
নিচে বহুমূত্ররোগের ঝুঁকি বাড়ায় এমন কিছু রোগের তালিকা দেওয়া হলো:
|
|
নিদানতত্ত্ব

রক্ত থেকে দেহের অধিকাংশ কোষে গ্লুকোজ গ্রহণ নিয়ন্ত্রণে মুখ্য ভূমিকা পালন করে ইনসুলিন নামক একটি হরমোন, সুতরাং ইনসুলিনের ঘাটতি বা এর রিসেপ্টারগুলোর অসংবেদনশীলতা সকল ধরনের বহুমূত্ররোগে কেন্দ্রীয় ভূমিকা পালন করে।
শরীর তিনটি প্রধান উৎস থেকে গ্লুকোজ পেয়ে থাকে: খাদ্যের অন্ত্রীয় শোষণ, গ্লাইকোজেনের ভাঙন (গ্লাইকোজেনোলিসিস), এটি গ্লুকোজের সঞ্চিত রূপ যা যকৃতে পাওয়া যায়; এবং গ্লুকোনিওজেনেসিস, দেহের অশর্করা উৎস থেকে গ্লুকোজ উৎপাদন প্রক্রিয়া। দেহে গ্লুকোজের মাত্রা নিয়ন্ত্রণে ইনসুলিন অত্যন্ত গুরুত্বপূর্ণ ভূমিকা পালন করে। ইনসুলিন গ্লাইকোজেনের ভাঙন বা গ্লুকোনিওজেনেসিস প্রক্রিয়াকে বাধা দিতে পারে, এটি মেদ ও পেশি কোষে গ্লুকোজের পরিবহনকে উদ্দীপিত করতে পারে এবং গ্লাইকোজেনরূপে গ্লুকোজের সঞ্চয়কে উদ্দীপিত করতে পারে। খাদ্য গ্রহণের পর রক্তে গ্লুকোজের মাত্রা বৃদ্ধির প্রতি সাড়া দিয়ে অগ্ন্যাশয়ের আইলেটস্ অব ল্যাঙ্গারহ্যান্সের বিটা কোষ (β-কোষ) থেকে ইনসুলিন নিঃসৃত হয়। দেহের দুই-তৃতীয়াংশ কোষ রক্ত থেকে গ্লুকোজ শোষণের জন্য ইনসুলিন ব্যবহার করে। গ্লুকোজের মাত্রা কমে গেলে বিটা কোষ থেকে ইনসুলিন নিঃসরণ কমে যায়। এই প্রক্রিয়াটি প্রধানত নিয়ন্ত্রিত হয় গ্লুকাগন হরমোন দ্বারা, যা ইনসুলিনের বিপরীত প্রক্রিয়ায় কাজ করে।
যদি ইনসুলিনের পরিমাণ পর্যাপ্ত না হয়, অথবা কোষগুলো ইনসুলিনের প্রভাবের প্রতি ঠিকমতো সাড়াপ্রদান না করে (ইনসুলিন রোধ), অথবা ইনসুলিন নিজেই ত্রুটিপূর্ণ হয়, তাহলে দেহের কোষগুলোতে গ্লুকোজ যথাযথভাবে শোষিত হয় না এবং যকৃত ও মাংসপেশিতে যথাযথভাবে সঞ্চিত হয় না। এর ফলে সর্বদা রক্তে গ্লুকোজের মাত্রা বেশি থাকে, প্রোটিন সংশ্লেষণ ব্যাহত হয়, অন্যান্য বিপাকীয় গোলমাল ঘটে যায়, যেমন সম্পূর্ণ ইনসুলিন ঘাটতির ক্ষেত্রে মেটাবলিক অ্যাসিডোসিস বা বিপাকীয় রক্তাম্লতা হয়। যখন রক্তে গ্লুকোজ ঘনত্ব দীর্ঘ সময়ের জন্য বেশি থাকে এবং বৃক্কের পুনঃশোষণ সক্ষমতার সীমা অতিক্রম করে, তখন দেহ থেকে অতিরিক্ত গ্লুকোজ প্রস্রাবের মাধ্যমে বের হয়ে যায় (শর্করামেহ)। এটি মূত্রের অভিস্রবণিক চাপ বাড়িয়ে দেয় এবং বৃক্ক দ্বারা পানি পুনঃশোষণকে বাধাগ্রস্ত করে, এর ফলে মূত্র উৎপাদন বেড়ে যায় (পলিইউরিয়া) এবং দেহ থেকে অতিরিক্ত পানি বের হয়ে যায়। রক্তে জলীয় অংশ কমে যাওয়ায় সেটি পূরণ করার জন্য কোষ ও অন্যান্য দৈহিক প্রকোষ্ঠ থেকে পানি বের হয়ে রক্তে মিশে, যার ফলে পানিশূন্যতা তৈরি হয় এবং তৃষ্ণা অত্যধিক বেড়ে যায় (পলিডিপসিয়া)। অধিকন্তু, ইনসুলিনের ঘাটতি থাকায় গ্লুকোজ কোষের ভিতরে প্রবেশ করতে পারে না, অন্তঃকোষীয় গ্লুকোজ ঘাটতি দেখা দেয় যা ক্ষুধাকে উদ্দীপিত করে এবং খাদ্যগ্রহনের পরিমাণ বেড়ে যায় (পলিফেজিয়া)।
রোগনির্ণয়
রক্তে শর্করার মাত্রা পরীক্ষা করে বহুমূত্ররোগ নির্ণয় করা হয়। ৪৫ বছর বা তদূর্ধ্ব বয়সি সকল ব্যক্তির ডায়াবেটিসের জন্য পরীক্ষা করা উচিত। তবে কিছু ক্ষেত্রে অল্পবয়সিদেরও ডায়াবেটিস পরীক্ষার আওতায় আনা উচিত, যেমন মোটা ব্যক্তি, প্রথম স্তরের আত্মীয় ডায়াবেটিসে আক্রান্ত, উচ্চ-ঝুঁকিসম্পন্ন গোষ্ঠীর সদস্য, ৯ পাউন্ড বা ৪ কেজির বেশি ওজন বিশিষ্ট বাচ্চা প্রসবকারী অথবা গর্ভকালীন ডায়াবেটিসে আক্রান্ত হয়েছিল এমন, উচ্চ রক্তচাপ বা হাইপারলিপিডিমিয়া (রক্তাতিমেদ) আছে অথবা পূর্ববর্তী পরীক্ষায় প্রিডায়াবেটিস ধরা পড়েছিল এমন ব্যক্তি। নিম্নের যে-কোনো পরীক্ষা করে রোগ নির্ণয় করা সম্ভব:
- অভুক্ত অবস্থায় রক্তের গ্লুকোজ মাত্রা ≥৭.০ মি.মোল/লি. (১২৬ মি.গ্রা./ডেসি.লি.)। অন্ততপক্ষে ৮ ঘণ্টা অভুক্ত থাকার পর সকালে নাশতার পূর্বে এই পরীক্ষাটি করা হয়।
- প্লাজমা গ্লুকোজ ≥১১.১ মি.মোল/লি. (২০০ মি.গ্রা./ডেসি.লি.) গ্লুকোজ সহনশীলতা পরীক্ষায় (OGTT) ৭৫ গ্রাম গ্লুকোজ খাওয়ানোর দুই ঘণ্টা পরে।
- যদি উচ্চ রক্ত গ্লুকোজের উপসর্গ থাকে তাহলে দৈবাৎ রক্ত গ্লুকোজ (উপবাস অথবা আহার পরবর্তী যে-কোনো) ≥১১.১ মি.মোল/লি. (২০০ মি.গ্রা./ডেসি.লি.)
- গ্লাইকেটেড হিমোগ্লোবিন (HbA1C) ≥৪৮ মি.মোল/মোল (≥৬.৫%)।
| অবস্থা | গ্লুকোজ পানের ২ ঘণ্টা পর | অভুক্তাবস্থায় গ্লুকোজ | HbA1c | |
|---|---|---|---|---|
| একক | mmol/l(mg/dl) | mmol/l(mg/dl) | mmol/mol | DCCT % |
| স্বাভাবিক | <৭.৮ (<১৪০) | <৬.১ (<১১০) | <৪২ | <৬.০ |
| ক্ষতিগ্রস্ত অভুক্তাবস্থা গ্লুকোজ | <৭.৮ (<১৪০) | ≥৬.১(≥১১০) & <৭.০(<১২৬) | ৪২-৪৬ | ৬.০-৬.৪ |
| ক্ষতিগ্রস্ত গ্লুকোজ সহনশীলতা | ≥৭.৮(≥১৪০) | <৭.০ (<১২৬) | ৪২-৪৬ | ৬.০-৬.৪ |
| ডায়াবেটিস মেলিটাস | ≥১১.১ (≥২০০) | ≥৭.০(≥১২৬) | ≥৪৮ | ≥৬.৫ |
উপসর্গবিহীন উচ্চমাত্রার রক্তের গ্লুকোজসমৃদ্ধ রোগীর ক্ষেত্রে রোগ নির্ণয় করার জন্য ভিন্ন দিনে দুই বার পরীক্ষা করা প্রয়োজন। অভুক্ত অবস্থায় গ্লুকোজ পরীক্ষা অধিক বরণীয়। বর্তমান সংজ্ঞার্থ অনুযায়ী, দুটি অভুক্ত অবস্থায় গ্লুকোজ মাত্রা ৭.০ মি.মোল/লি. (১২৬ মি.গ্রা./ডেসি.লি.) হলে ডায়াবেটিস হিসেবে ধরা হয়। বিশ্ব স্বাস্থ্য সংস্থার মতে, অভুক্ত অবস্থায় গ্লুকোজ মাত্রা ৬.১ থেকে ৬.৯ মি.মোল/লি. (১১০ থেকে ১২৫ মি.গ্রা./ডেসি.লি.) হলে তাকে ক্ষতিগ্রস্ত অভুক্তাবস্থা গ্লুকোজ (IFG) নামে অভিহিত করা হয়। যদি ৭৫ গ্রাম গ্লুকোজ মুখে খাওয়ার দুই ঘণ্টা পরে প্লাজমা গ্লুকোজ ৭.৮ মি.মোল/লি. (১৪০ মি.গ্রা./ডেসি.লি.) বা এর বেশি হয় কিন্তু ১১.১ মি.মোল/লি. (২০০ মি.গ্রা./ডেসি.লি.) এর কম হয় তাহলে তাকে ক্ষতিগ্রস্ত গ্লুকোজ সহনশীলতা বলা হয়। উপর্যুক্ত দুটি ডায়াবেটিস পূর্বাবস্থার মধ্যে পরবর্তীটিতে পূর্ণ ডায়াবেটিসে রূপান্তর ও হৃদ্রোগ হওয়ার ঝুঁকি অনেক বেশি।
আমেরিকান ডায়াবেটিস সমিতি ২০০৩ সাল থেকে ক্ষতিগ্রস্ত অভুক্তাবস্থা গ্লুকোজের জন্য একটু ভিন্ন পরিসীমা নির্ধারণ করেছে, তাদের মতে ৫.৬ থেকে ৬.৯ মি. মোল/লি. (১০০ থেকে ১২৫ মি.গ্রা./ডেসি.লি.) হৃদ্রোগ ও যে-কোনো কারণে মৃত্যু ঝুঁকি নিরূপণে অভুক্ত অবস্থায় রক্তের গ্লুকোজের তুলনায় গ্লাইকেটেড হিমোগ্লোবিন অপেক্ষাকৃত ভালো।
- গ্লাইকেটেড হিমোগ্লোবিন
গ্লাইকেটেড হিমোগ্লোবিন, যা গ্লাইকোহিমোগ্লোবিন, গ্লাইকোসিলেটেড হিমোগ্লোবিন, HbA1C অথবা A1C (পছন্দনীয় পরিভাষা) নামেও পরিচিত, এটি এমন হিমোগ্লোবিন কে বুঝাতে ব্যবহৃত হয় যার মধ্যে গ্লুকোজ একীভূত বা সংযুক্ত হয়। অস্থি মজ্জা থেকে অবমুক্ত হওয়ার সময় হিমোগ্লোবিনে সাধারণত গ্লুকোজ থাকে না। লোহিত রক্তকণিকায় ১২০ দিন অতিবাহিত করার সময় হিমোগ্লোবিন গ্লুকোজের সাথে সংযুক্ত হয়ে হিমোগ্লোবিন A1a, A1b (২% থেকে ৪%) এবং A1C (৪% থেকে ৬%) গঠন করে। যেহেতু লোহিত রক্তকণিকায় গ্লুকোজের প্রবেশ ইনসুলিনের ওপর নির্ভর করে না, তাই হিমোগ্লোবিন অণুর সাথে গ্লুকোজ সংযুক্ত হওয়ার হার রক্তের গ্লুকোজ মাত্রার ওপর নির্ভর করে। গ্লাইকোসিলেশন বা গ্লুকোজ একীভূতকরণ প্রক্রিয়াটি অনিবর্তনীয় বা একমুখী, A1C মাত্রা বিগত ৬-১২ সপ্তাহের গড় রক্তের গ্লুকোজ মাত্রা নির্দেশ করে। অনিয়ন্ত্রিত ডায়াবেটিসে A1C মাত্রা বেড়ে যায়।
HbA1C গঠনের হার রক্তের গ্লুকোজ ঘনমাত্রার সরাসরি সমানুপাতিক: HbA1C-এর মান ১১ মিলিমোল/মোল বৃদ্ধি পেলে রক্তের গ্লুকোজ মাত্রা গড়ে প্রায় ২ মিলিমোল/লিটার (৩৬ মিলিগ্রাম/ডেসিলিটার) বৃদ্ধি পায়। যদিও HbA1C ঘনমাত্রা লোহিত রক্তকণিকার জীবৎকালব্যাপী (সাধারণত ১২০ দিন) সমন্বিত রক্ত গ্লুকোজ মাত্রার প্রতিফলন ঘটায়, তথাপি HbA1C পরিমাপ করার পূর্ববর্তী মাসে গ্লুকোজ মাত্রার পরিবর্তনের প্রতি বেশি সংবেদনশীল। ২০১১ সাল থেকে, দি ইন্টারন্যাশনাল ফেডারেশন অব ক্লিনিক্যাল কেমিস্ট্রি অ্যান্ড ল্যাবরেটরি মেডিসিন HbA1Cরিপোর্ট করার জন্য একটি প্রমিত পদ্ধতি চালু করে এবং এর একক হিসেবে mmol/mol নির্ধারণ করে। তবে, এটাও জানা জরুরি যে পূর্বে 'শতকরা' একক ব্যবহার করা হতো, তাই অনেক ডায়াবেটিস রোগী ঐ এককের সাথে বেশি পরিচিত।
লোহিত রক্তকণিকার আয়ুষ্কাল কমে যায় এমন রোগীর ক্ষেত্রে (যেমন দীর্ঘস্থায়ী রক্তক্ষরণ, কাস্তে-কোষ ব্যাধি, থ্যালাসেমিয়া, গর্ভধারণ) এবং রক্ত পরিসঞ্চালনের পরে (কারণ সঞ্চারিত রক্তকণিকা সাধারণত ডায়াবেটিস রোগ নেই এমন দাতার নিকট থেকে আসে) HbA1C-এর মাত্রা ভ্রমাত্মকভাবে কম হতে পারে। অপরপক্ষে, লোহিত রক্তকণিকার আয়ুষ্কাল বাড়ে এমন এমন অবস্থায় (যেমন, লৌহ, ভিটামিন বি১২ অথবা ফলেট ঘাটতিজনিত রক্তশূন্যতা, প্লীহাকর্তন) ভ্রমাত্মকভাবে HbA1C বেশি হতে পারে। ইউরিমিয়া বা হিমোগ্লোবিনোপ্যাথিতে আক্রান্ত ব্যক্তির ক্ষেত্রে কিছু অ্যাসে পদ্ধতিতে এটি নির্ণয় করা কঠিন হতে পারে।
- সি-পেপটাইড
রক্তে ও প্রস্রাবে সি-পেপটাইড সহজেই পরিমাপ করা যায়। এটি β কোষ থেকে ইনসুলিনের সাথে সমানুপাতিক ঘনত্বে নিঃসৃত হয়, কিন্তু এটি সংশ্লেষী ইনসুলিনের উপাদান নয়। এজন্য সি-পেপটাইড অন্তর্জাত ইনসুলিন ক্ষরণের একটি গুরুত্বপূর্ণ চিহ্ন বা নিদর্শন, বিশেষ করে যেসকল ডায়াবেটিস রোগীকে ইনসুলিন দিয়ে চিকিৎসা করা হয় ( এদের ক্ষেত্রে সরাসরি ইনসুলিন পরিমাপ করে অন্তর্জাত থেকে বহির্জাত ইনসুলিন পৃথক করা যায় না। টাইপ ১ ডায়াবেটিস, অন্যান্য অগ্ন্যাশয়িক রোগের জন্য ঘটিত ডায়াবেটিস ও একক-জিনগত ডায়াবেটিসের কিছু ধরনে তীব্র অন্তর্জাত ইনসুলিন ঘাটতি (সাধারণত সিরাম সি-পেপটাইড < ২০০ pmol/L) দেখা যায়। রক্তে ও প্রস্রাবে সি-পেপটাইড সহজেই পরিমাপ করা যায়। এটি β কোষ থেকে ইনসুলিনের সাথে সমানুপাতিক ঘনত্বে নিঃসৃত হয়, কিন্তু এটি সংশ্লেষী ইনসুলিনের উপাদান নয়। এজন্য সি-পেপটাইড অন্তর্জাত ইনসুলিন ক্ষরণের একটি গুরুত্বপূর্ণ চিহ্ন বা নিদর্শন, বিশেষ করে যেসকল ডায়াবেটিস রোগীকে ইনসুলিন দিয়ে চিকিৎসা করা হয় ( এদের ক্ষেত্রে সরাসরি ইনসুলিন পরিমাপ করে অন্তর্জাত থেকে বহির্জাত ইনসুলিন পৃথক করা যায় না। টাইপ ১ ডায়াবেটিস, অন্যান্য অগ্ন্যাশয়িক রোগের জন্য ঘটিত ডায়াবেটিস ও একক জিনগত ডায়াবেটিসের কিছু ধরনে তীব্র অন্তর্জাত ইনসুলিন ঘাটতি (সাধারণত সি-পেপটাইড <২০০ pmol/L) দেখা যায়। ঐতিহ্যগতভাবে 'অনির্ণয়যোগ্য' সিরাম সি-পেপটাইড টাইপ ১ ডায়াবেটিস রোগ-নির্দেশক হিসেবে বিবেচিত হতো; কিন্তু আধুনিক অতি-সংবেদনশীলতা সি-পেপটাইড ইমিউনো-অ্যাসে (যার মাধ্যমে সর্বনিম্ন ৩ pmol/ল মাত্রা পর্যন্ত নির্ণয় করা যায়।) পদ্ধতির ব্যবহার করে দেখা যায় যে, টাইপ ১ ডায়াবেটিসে কিছু মাত্রায় অন্তর্জাত ইনসুলিন ক্ষরণ বিদ্যমান থাকে।
টাইপ ২ ডায়াবেটিসে টিসু ইনসুলিন রোধের ফলে ইনসুলিন ক্ষরণ বৃদ্ধি পায় যার ফলে সাধারণত সি-পেপটাইড ঘনমাত্রা বেশি থাকে (সাধারণত > ৯০০ pmol/L)। তবে, দীর্ঘ দিনের ডায়াবেটিস রোগীর ক্ষেত্রে অন্তর্জাত ইনসুলিন ঘাটতি হতে পারে, তখন সি-পেপটাইড মাত্রাও কমে যায়।
প্রতিরোধ
টাইপ ১ ডায়াবেটিস প্রতিরোধের কোনো উপায় জানা নেই। দ্বিতীয় বিশ্বযুদ্ধের সময় খাদ্যের অপ্রতুলতার দরুন টাইপ ২ ডায়াবেটিস রোগীর সংখ্যা নাটকীয়ভাবে কমে গিয়েছিল। খুব সাম্প্রতিক সময়ে ক্ষতিগ্রস্ত গ্লুকোজ সহনশীলতার সমস্যায় ভুগতে থাকা ব্যক্তিদের উপর পরিচালিত ক্লিনিক্যাল পরীক্ষা-নিরীক্ষায় দেখা গিয়েছে যে, স্বাভাবিক দৈহিক ওজন, শারীরিক সক্রিয়তা ও স্বাস্থ্যকর খাদ্যাভ্যাস বজায় রাখার মাধ্যমে প্রায়শই প্রতিরোধ করা সম্ভব বা আক্রান্ত হওয়ার সময়কাল পিছানো সম্ভব। বেশি পরিমাণ শারীরিক সক্রিয়তা ( দৈনিক ৯০ মিনিটের বেশি) ডায়াবেটিসের ঝুঁকি ২৮% কমিয়ে দেয়।
খাদ্যাভ্যাসের কিছু কিছু পরিবর্তন বহুমূত্ররোগ প্রতিরোধে সহায়তা করে, এর মধ্যে রয়েছে পূর্ণাঙ্গ খাদ্যশস্য, আঁশযুক্ত খাবার এবং ভালো চর্বি যেমন বহুঅসম্পৃক্ত চর্বি যা বাদাম, সবজি তেল ও মাছে পাওয়া। চিনিযুক্ত পানীয়, লোহিত মাংস ও অন্যান্য সম্পৃক্ত চর্বিযুক্ত খাদ্য খাওয়ার পরিমাণ কমিয়ে দেওয়া বহুমূত্ররোগ প্রতিরোধে সহায়ক হতে পারে ।ধূমপানও বহুমূত্ররোগ ও এর জটিলতার ঝুঁকি বাড়ায়, তাই ধূমপান পরিত্যাগ একটি গুরুত্বপূর্ণ প্রতিরোধমূলক ব্যবস্থা হতে পারে। কিছু ওষুধ যেমন, মেটফরমিন ও ওরলিস্ট্যাট ডায়াবেটিস হওয়ার সম্ভাবনা কমাতে পারে তবে এগুলো জীবনশৈলী পরিবর্তনের চেয়ে কম কার্যকর এবং এই পদ্ধতি কেবল তাদের জন্য সংরক্ষিত রাখা উচিত যারা তাদের জীবনশৈলী পরিবর্তন করতে সক্ষম নন অথবা জীবনশৈলী পরিবর্তন করেও গ্লুকোজ মাত্রা নিয়ন্ত্রণ করতে পারছেন না। অতিস্থূলতা কমাতে ব্যারিয়াট্রিক সার্জারি করলে গ্লুকোজ মাত্রা স্বাভাবিক হয়ে যায়; ওজন কমার আগেই গ্লুকোজ কমতে শুরু করে, যাতে শল্যচিকিৎসার সরাসরি বিপাকীয় প্রভাব আছে বলে নির্দেশ করে। এই প্রভাবটি সম্ভবত অন্ত্রীয় হরমোনের মাধ্যমে হয়, এছাড়া দীর্ঘমেয়াদে ওজন হ্রাসের ফলেও হয়।
টাইপ ২ ডায়াবেটিস ও প্রধান প্রধান সংপরিবর্তনযোগ্য ঝুঁকিপূর্ণ বিষয়গুলো (অতিরিক্ত ওজন, অস্বাস্থ্যকর খাদ্যাভ্যাস, শারীরিক অক্রিয়তা ও তামাকের ব্যবহার) পৃথিবীর সব অঞ্চলে প্রায় একই। প্রতিনিয়ত এটা স্পষ্ট হচ্ছে যে, বহুমূত্ররোগের অন্তর্নিহিত নিরূপকগুলো সামাজিক, অর্থনৈতিক ও সাংস্কৃতিক পরিবর্তনের প্রধান চালিকাশক্তিরই প্রতিফলন: বিশ্বায়ন, নগরায়ন, জনগণের বয়স বৃদ্ধি ও সার্বিক স্বাস্থ্য নীতি পরিবেশ।
চিকিৎসা
বহুমূত্ররোগ চিকিৎসা ব্যবস্থার উদ্দেশ্য হচ্ছে রক্তের গ্লুকোজ মাত্রা স্বাভাবিকের চেয়ে না কমিয়ে বরং স্বাভাবিকের কাছাকাছি রাখার চেষ্টা করা। খাদ্যাভ্যাসের পরিবর্তন, কায়িক শ্রম, ওজন হ্রাস ও যথাযথ ওষুধ (ইনসুলিন, মুখে সেবনীয় ওষুধ) ব্যবহারের মাধ্যমে এটি নিয়ন্ত্রণে রাখা সম্ভব। রোগ সম্পর্কে জানা ও চিকিৎসা প্রক্রিয়ায় সক্রিয় অংশগ্রহণ খুব জরুরি, কারণ যে-সকল ব্যক্তি রক্তের গ্লুকোজ মাত্রা কঠোরভাবে নিয়ন্ত্রণে রাখতে পেরেছে তাদের ক্ষেত্রে জটিলতার পরিমাণ ও তীব্রতার মাত্রা উভয়ই কম।আমেরিকান কলেজ অব ফিজিশিয়ান-এর মতানুসারে চিকিৎসা লক্ষ্যমাত্রা হচ্ছে HbA1C ৭-৮%। অন্যান্য স্বাস্থ্যগত সমস্যা যেগুলো বহুমূত্ররোগের নেতিবাচক প্রভাবকে তরান্বিত করতে পারে সেগুলোর দিকেও নজর দেওয়া উচিত। এগুলো হলো ধূমপান, উচ্চ রক্তচাপ, বিপাকীয় সিনড্রোম, অতিস্থূলতা ও নিয়মিত কায়িক শ্রমের অভাব। যাদের পায়ে ঘা হওয়ার সম্ভাবনা আছে তাদের জন্য বিশেষায়িত জুতা ব্যবহারের পরামর্শ দেওয়া হয়, যদিও এর কার্যকারিতার প্রমাণ দ্ব্যর্থবোধক। বহুমূত্ররোগে আক্রান্ত সাধারণ জনগণের জন্য এর চিকিৎসা ব্যবস্থার নিয়মনীতি প্রায় একইরকম, তবে কিছু বিশেষ জনগোষ্ঠীর জন্য বিশেষ কিছু ব্যবস্থাপনা প্রয়োজন। যারা তীব্র মানসিক রোগে আক্রান্ত তাদের ক্ষেত্রে টাইপ ২ ডায়াবেটিস রোগের স্ব-চিকিৎসা ব্যবস্থাপনা কতটুকু কার্যকর তা নিয়ে গবেষণালব্ধ তথ্যের ঘাটতি রয়েছে।
প্রারম্ভিকভাবে টাইপ ১ ও টাইপ ২ উভয় ধরনের বহুমূত্ররোগের চিকিৎসার লক্ষ্য হচ্ছে অভিস্রবণিক উপসর্গগুলোর উপশম করা এবং ইতঃপর দীর্ঘমেয়াদি মাইক্রোভাস্কুলার ও ম্যাক্রোভাস্কুলার জটিলতাসমূহের ঝুঁকি কমানো। হাইপারগ্লাইসিমিয়াকে নিয়ন্ত্রণে রেখে মাইক্রোভাস্কুলার জটিলতা প্রতিরোধ করা সম্ভব, কিন্তু ম্যাক্রোভাস্কুলার জটিলতা প্রতিরোধ করতে এর সাথে সংশ্লিষ্ট অন্যান্য ঝুঁকি বিষয়গুলোর সঠিক ব্যবস্থাপনা প্রয়োজন, বিশেষ করে উচ্চরক্তচাপ, ডিসলিপিডিমিয়া ও ধূমপান। যেহেতু সকল ধরনের বহুমূত্ররোগীর নানাবিধ জটিলতার ঝুঁকি রয়েছে, সেহেতু তাদের নিয়মিত পরিবীক্ষণ, চিকিৎসার সমন্বয়সাধন ও চিকিৎসাযোগ্য সকল জটিলতা যত দ্রুত সম্ভব শনাক্ত করে ব্যবস্থা নেওয়া প্রয়োজন। অধিকাংশ টাইপ ২ ডায়াবেটিস রোগীর চিকিৎসা সেবা প্রাথমিক স্বাস্থ্যসেবা কেন্দ্রেই সম্ভব, টাইপ ১ ডায়াবেটিস ও জটিলতাযুক্ত ডায়াবেটিস রোগীদের চিকিৎসা বিশেষায়িত কেন্দ্রে করতে হয়। চিকিৎসকের সঙ্গে সাক্ষাতের সংখ্যা রোগীভেদে প্রতি তিনমাস বা বছরে একবার হতে পারে।
নতুন শনাক্ত ডায়াবেটিস রোগীদের মধ্যে প্রায় ৫০% রোগী কেবল খাদ্যাভ্যাস ও জীবনশৈলীর পরিবর্তনের মাধ্যমে রোগ নিয়ন্ত্রণে রাখতে পারবে, ২০-৩০% ক্ষেত্রে মুখে ডায়াবেটিসের ওষুধ সেবনের প্রয়োজন হবে এবং বাকি ২০-৩০% রোগীর ইনসুলিনের প্রয়োজন পড়বে। রোগের কারণ যেটাই হউক না কেন, কোন রোগীর চিকিৎসা কীভাবে শুরু হবে তা নির্ভর করে কতটুকু β-কোষ সচল রয়েছে তার ওপর। তবে, রক্তরসের ইনসুলিন ঘনত্ব পরিমাপ করে সহজে এটি নিরূপণ করা যায় না, কারণ ব্যক্তিভেদে ইনসুলিন সংবেদনশীলতা ভিন্ন হওয়ায় একজনের শরীরে যে ঘনমাত্রা পর্যাপ্ত তা অন্যের শরীরের জন্য অপর্যাপ্ত হতে পারে। আদর্শ চিকিৎসা ব্যবস্থাপনার ফলে একজন বহুমূত্ররোগী উপসর্গ থেকে মুক্ত হয়ে সম্পূর্ণ স্বাভাবিক জীবন যাপন করতে পারে এবং দীর্ঘমেয়াদি জটিলতা প্রতিরোধ করতে পারে।
জীবনশৈলী ও পথ্য
জীবনশৈলীর পরিবর্তন যেমন নিয়মিত ব্যায়াম, স্বাস্থ্যকর পথ্য, অ্যালকোহল পান হ্রাসকরণ ও ধূমপান পরিত্যাগ ডায়াবেটিস নিয়ন্ত্রণে অত্যন্ত গুরুত্বপূর্ণ। সকল ডায়াবেটিক রোগীর জন্য খাদ্যাভ্যাস পরিবর্তন জরুরি। ডায়াবেটিক রোগীর রোগ শনাক্ত, পরিবীক্ষণ ও চিকিৎসা পরিবর্তনের সময় একজন পথ্যবিদ্যাবিশারদের পরামর্শ নেওয়া উচিত। পুষ্টি পরামর্শ ব্যক্তিকেন্দ্রিক হওয়া উচিত এবং ব্যক্তির বয়স ও জীবনশৈলী বিবেচনায় নেওয়া উচিত। কোনো একক ডায়াবেটিক পথ্য সকল রোগীর জন্য উপযোগী না, তবে টাইপ ২ ডায়াবেটিসে আক্রান্ত স্থূল ব্যক্তিদের ক্ষেত্রে ওজন কমায় এমন যে-কোনো পথ্য কার্যকর হতে পারে। খাদ্যাভ্যাস পরিবর্তনের উদ্দেশ্য হচ্ছে গ্লুকোজ মাত্রা নিয়ন্ত্রণের উন্নতি ঘটানো, ওজন নিয়ন্ত্রণ এবং তাৎক্ষণিক ও দীর্ঘমেয়াদি জটিলতা এড়ানো।
- শর্করা
শর্করার পরিমাণ ও ধরন উভয়ই আহার-পরবর্তী গ্লুকোজ মাত্রা নিরূপণ করে। রক্তের গ্লুকোজ মাত্রার ওপর গ্লুকোজ শরবতের প্রভাবের সাপেক্ষে একটি নির্দিষ্ট কার্বোহাইড্রেট বা শর্করার প্রভাবকে গ্লাইসেমিক সূচক (GI) বলে। শ্বেতসারময় খাদ্য যেমন, ভাত, পোরিজ, পাস্তা ও নুড্ল্স্ হলো নিম্ন গ্লাইসেমিক সূচক বিশিষ্ট খাবার যা ধীরে ধীরে রক্তের গ্লুকোজ মাত্রা বৃদ্ধি করে। বর্তমানে দ্রুত-কার্যকর ইনসুলিনের ডোজের সাথে মিলিয়ে খাদ্যে কতটুকু শর্করা দরকার তা পরিমাপ করা সম্ভব, এজন্য DAFNE (ডোজ অ্যাজাস্টমেন্ট ফর নরমাল ইটিং) পদ্ধতি ব্যবহার করা হয়। এর ফলে টাইপ ১ ডায়াবেটিস রোগীকে অনুপ্রাণিত করার মাধ্যমে আহার-পরবর্তী হাইপার ও হাইপোগ্লাইসিমিয়া এড়িয়ে ভালো গ্লুকোজ মাত্রা নিয়ন্ত্রণ অর্জন ও বজায় রাখতে সক্ষম করে তোলা যায়। টাইপ ২ ডায়াবেটিস রোগীদের শোধনকৃত কার্বোহাইড্রেট এড়িয়ে চলা ও খাদ্যে শর্করার পরিমাণ মোট ক্যালরি বা শক্তি গ্রহণের ৪৫-৬০% এর বেশি না নেওয়ার পরামর্শ দেওয়া হয়। টাইপ ২ ডায়াবেটিস রোগীদের শর্করা গ্রহণ কমিয়ে এর পরিবর্তে একক-অসম্পৃক্ত চর্বি যেমন জলপাই তেল, রেপসিড (ক্যানোলা) তেল অথবা বাদাম তেল ও আভোকাদোর ব্যবহার বেশি করলে ট্রাইগ্লিসারাইড কমতে পারে এবং এইচডিএল কোলেস্টেরল বাড়তে পারে। ভূমধ্যসাগরীয় রীতির খাদ্য পদ্ধতি ( যাতে পরিপূরক হিসেবে আখরোট, কাঠবাদাম, হেজেলনাট, জলপাই তেল প্রভৃতি থাকে) রক্তের গ্লুকোজ নিয়ন্ত্রণের উন্নতি ঘটাতে পারে এবং হৃদ্রোগ ও স্ট্রোকের ঝুঁকি কমাতে পারে।
- স্নেহ পদার্থ ও আমিষ
খাদ্যে স্নেহ পদার্থের পরিমাণ মোট ক্যালরির ৩৫% বা এর কম হওয়া উচিত, যার মধ্যে সম্পৃক্ত চর্বি <১০%, একক-অসম্পৃক্ত চর্বি ১০-২০% এবং বহু-অসম্পৃক্ত চর্বি <১০% হতে হবে। দৈনিক কোলেস্টেরল গ্রহণের পরিমাণ <৩০০ মিলিগ্রাম হওয়া উচিত। খাদ্যে আমিষের পরিমাণ মোট ক্যালরির ১০-৩৫% হতে হবে, তবে বৃক্কের রোগে আক্রান্ত রোগীদের দৈনিক ০.৮ গ্রাম/কেজি এর বেশি আমিষ খাওয়া উচিত না।
- তন্তুময় খাদ্য
উদ্ভিজ্জ উপাদান যেমন সেলুলোজ, গাম, পেকটিন মানুষের ক্ষেত্রে দুষ্পাচ্য এবং এগুলোকে তন্তুময় খাদ্য হিসেবে অভিহিত করা হয়। অদ্রবণীয় তন্তু যেমন সেলুলোজ অথবা অর্ধ-সেলুলোজ যা ভূসিতে পাওয়া যায়, অন্ত্রীয় পরিবহণ গতি বৃদ্ধি করে এবং কোলনের কার্যক্রমে এর উপকারী ভূমিকা থাকতে পারে। দ্রবণীয় তন্তু যেমন গাম, পেকটিন যেগুলো শিম, কড়াইশুঁটি, মটরশুঁটি, যবের গুঁড়া, আপেল ত্বক প্রভৃতিতে পাওয়া যায়, সেগুলো পুষ্টি শোষণ হার কমিয়ে দেয় ফলে গ্লুকোজ শোষণ হার কমে যায় এবং হাইপারগ্লাইসিমিয়া হওয়ার আশঙ্কাও কিছুটা কমে আসে। আমেরিকান ডায়াবেটিস সমিতি ডায়াবেটিস রোগীদের খাদ্য তালিকায় দ্রবণীয় তন্তু রাখার পরামর্শ দেয়। দ্রবণীয় তন্তুময় খাদ্য রক্তের কোলেস্টেরল কমাতেও সহায়ক হতে পারে।
- লবণ
ডায়াবেটিস রোগীদের লবণ গ্রহণ সাধারণ মানুষের মতোই প্রত্যহ ৬ গ্রামের বেশি হওয়া উচিত না।
- কৃত্রিম ও অন্যান্য মিষ্টিকারক পদার্থ
স্যাকারিন, সুক্রালোজ, এসিসালফেম পটাশিয়াম, রিবিয়ানা বা স্টেভিয়া ইত্যাদি হলো কৃত্রিম মিষ্টিকারক পদার্থ যা রান্না ও সেকার কাজে ব্যবহার করা যেতে পারে। অ্যাসপারটেম তাপ সুস্থিত নয়, তাই এটি রান্নার কাজে ব্যবহার করা যায় না। এ-সব মিষ্টিকারকের কোনোটিই রক্তের গ্লুকোজ মাত্রা বাড়ায় না। ফ্রুক্টোজ একটি ‘’প্রাকৃতিক’’ চিনি বা শর্করাজাতীয় বস্তু যা অত্যন্ত কার্যকর মিষ্টিকারক পদার্থ। এটি খুব সামান্য পরিমাণে রক্তের গ্লুকোজ বাড়ায় এবং এর বিপাকের জন্য ইনসুলিনের প্রয়োজন হয় না। তবে, বেশি পরিমাণ ফ্রুক্টোজ ব্যবহারে রক্তের কোলেস্টেরল, ট্রাইগ্লিসারাইড, এলডিএল কোলেস্টেরল বৃদ্ধি পাওয়ার সম্ভাবনা থাকায় ডায়াবেটিস রোগীদের জন্য মিষ্টিকারক বস্তু হিসেবে এটি সুবিধাজনক নয়। তবে ফ্রুক্টোজ-সমৃদ্ধ ফলমূল ও শাকসবজি অথবা ফ্রুক্টোজ দ্বারা মিষ্টিকৃত খাদ্য পরিমিত পরিমাণে খেতে বাধা নেই। পলিওল বা পলি-অ্যালকোহল নামে পরিচিত চিনি অ্যালকোহলসমূহ বহুল ব্যবহৃত মিষ্টিকারক পদার্থ। এগুলো বিভিন্ন ফলমূল ও শাকসবজিতে প্রাকৃতিকভাবে পাওয়া যায়, তবে বাণিজ্যিকভাবে সুক্রোজ, গ্লুকোজ ও স্টার্চ বা শ্বেতসার থেকে প্রস্তুত করা হয়। এগুলোর উদাহরণ হলো সরবিটল, জাইলিটল, ম্যানিটল, ল্যাক্টিটল, আইসোমল্ট, মল্টিটল, হাইড্রোজিনেটেড স্টার্চ হাইড্রোলাইসেট। এগুলো চিনি হিসেবে সহজে শোষিত না হওয়ায় রক্তের গ্লুকোজ খুব বেশি বাড়ায় না। চিনি অ্যালকোহলগুলো বিভিন্ন খাদ্য উপাদানে প্রায়শই ব্যবহৃত হয় যেগুলো ‘’চিনি মুক্ত’’ হিসেবে লেবেলকৃত থাকে যেমন, চুয়িং গাম, লজেন্স, ক্যান্ডি, চিনি-মুক্ত আইসক্রিম। তবে, এগুলো বেশি পরিমাণে খেলে রক্তের গ্লুকোজ বাড়বে এবং পেট ফাঁপা ও উদরাময়ের সমস্যা দেখা দিতে পারে।
- ওজন নিয়ন্ত্রণ
৮০% এর অধিকসংখ্যক টাইপ ২ ডায়াবেটিস রোগীর ওজন বেশি বা স্থূল এবং বেশ কিছু ডায়াবেটিসের ওষুধ ও ইনসুলিন ওজন বৃদ্ধি করে। ঔদরিক স্থূলতা ইনসুলিন রোধ ও হৃদ্রোগের ঝুঁকির পূর্বাভাস দেয়। টাইপ ২ ডায়াবেটিস শনাক্ত হওয়ার পর অস্বাস্থ্যকর অভ্যাস ও আচরণ পরিহার ও ওজন কমানোর প্রতি গভীর মনোযোগ দেওয়া উচিত। অধিকাংশ মোটা ব্যক্তির পক্ষেই ওজন হ্রাস করা ও পুনরায় ওজন বৃদ্ধি ঠেকানো বেশ কঠিন। তবে, যদি ওজন কমানো যায়, তাহলে গ্লুকোজ নিয়ন্ত্রণে অনেক উন্নতি হয় এবং বহুমূত্ররোগের অবনতি ঠেকানো যায়। মোটা ব্যক্তিদের উল্লেখযোগ্য পরিমাণ ওজন হ্রাস (সাধারণত প্রায় ১৫ কেজি অথবা প্রারম্ভিক দৈহিক ওজনের ১৫%) ডায়াবেটিস থেকে উপশম দিতে পারে। কিছু চিকিৎসক ওজন কমানোর জন্য কম কার্বোহাইড্রেট বা শর্করা ও বেশি স্নেহ বা চর্বিযুক্ত (কিটো বা অ্যাটকিন্স ডায়েট) পথ্য গ্রহণ বা বিকল্পভাবে প্রতি ৫ দিনে বিরতিসহ ২ দিন উপবাস ('৫:২' পথ্য) থাকার ব্যাপারে উৎসাহিত করে। সম্ভবত যেহেতু তারা উৎসাহ প্রদান অব্যাহত রাখে, সেহেতু এই সকল পদ্ধতিতে ওজন কমাতে ও হ্রাসকৃত ওজন ধরে রাখতে কিছু ব্যক্তি সফল হয়, কিন্তু এখন পর্যন্ত কাদের ক্ষেত্রে এটি কাজ করবে তা পূর্বানুমান করা অথবা নিয়ন্ত্রিত পরীক্ষা-নিরীক্ষায় এই সকল ডায়েট বা পথ্যের কার্যকারিতা নিশ্চিত হওয়া যায়নি। টাইপ ১ ডায়াবেটিসে এগুলো অত্যন্ত সাবধানতার সাথে ব্যবহার করতে হবে নতুবা কিটোঅ্যাসিডোসিস বা হাইপোগ্লাইসিমিয়া হতে পারে।
ক্যালরি বা শক্তিগ্রহণ কমানো ও কায়িক শ্রমের মাধ্যমে শক্তি খরচ বাড়িয়ে ওজন কমানো যায়। চরম ক্ষেত্রে ব্যারিয়াট্রিক সার্জারির মাধ্যমে অনেক ওজন কমানো যায় ও HbA1C নিয়ন্ত্রণে চলে আসে। এমনকি কিছু কিছু রোগীর আর ওষুধের প্রয়োজন হয় না। তবে এ বিষয়ে রোগীর সাথে আলোচনা করে সমন্বিত সিদ্ধান্ত নেওয়া উচিত, কারণ শল্যচিকিৎসার কিছু স্বল্প ও দীর্ঘমেয়াদি জটিলতা রয়েছে।ওজন হ্রাস প্রিডায়াবেটিস থেকে ডায়াবেটিস ২-তে রূপান্তর প্রতিরোধ করতে পারে।
বর্তমানে ৫০% এর অধিক প্রাপ্তবয়স্ক টাইপ ১ ডায়াবেটিস রোগীও মোটা, বিশেষ করে যুক্তরাষ্ট্র ও যুক্তরাজ্যে। ইনসুলিন একটি উপচিতিমূলক হরমোন এবং শর্করা গ্রহণের সাথে যথাযথভাবে মিল রেখে ইনসুলিন ডোজ নির্ধারণ না করলে হাইপোগ্লাইসিমিয়া হয় যা প্রতিরোধ করার জন্য অতিরিক্ত ক্যালরি গ্রহণের প্রয়োজন হতে পারে। এটি পরোক্ষভাবে ওজন বাড়ায়। কিছু ব্যক্তির ক্ষেত্রে অন্যের তুলনায় ইনসুলিন প্রভাবিত ওজন বৃদ্ধি অনেক বেশি ঘটে। আধুনিক প্রযুক্তির ব্যবহার (যেমন CSII ও CGM) এই সমস্যা সমাধানে সহায়ক হতে পারে। ইনসুলিনের সাথে SGLT-2 সম্বাধক ব্যবহার করেও ওজন নিয়ন্ত্রণে রাখা যেতে পারে।
- ব্যায়াম
প্রত্যেক ডায়াবেটিস রোগীকে একটি মাত্রা পর্যন্ত ব্যায়াম করার পরামর্শ দেওয়া উচিত (যেমন, হাঁটাহাঁটি, বাগান পরিচর্যা, সাঁতার কাটা, সাইকেল চালানো ইত্যাদি)। তত্ত্বাবধানকৃত শারীরিক ব্যায়াম টাইপ ২ ডায়াবেটিস রোগীদের জন্য বিশেষভাবে উপকারী হতে পারে। যুক্তরাষ্ট্রের নির্দেশনা অনুযায়ী প্রাপ্তবয়স্কদের (১৮-৬৪ বছর) প্রতি সপ্তাহে কমপক্ষে ২.৫ ঘণ্টা মধ্যম-মাত্রার ব্যায়াম অথবা ৭৫ মিনিট তীব্র-মাত্রার ব্যায়াম করা উচিত। প্রতি সপ্তাহে কমপক্ষে ৫ দিন নূন্যকল্পে ৩০ মিনিট ব্যায়াম করা উচিত যার মধ্যে অন্ততপক্ষে ১০ মিনিট সবাত ব্যায়াম করা উচিত। পরপর দুই দিনের বেশি বিরতি দেওয়া উচিত না। সাম্প্রতিক গবেষণায় দেখা গিয়েছে, সমন্বিত সবাত ও রোধ ব্যায়াম গ্লুকোজ নিয়ন্ত্রণে অপেক্ষাকৃত ভালো।
- অ্যালকোহল
ডায়াবেটিস রোগীদের জন্য অ্যালকোহল ক্ষতিকর তাই এটি যথাসম্ভব পরিহার করা উচিত অথবা পান করার পরিমাণ অনেক কমিয়ে ফেলা উচিত। অ্যালকোহল যেহেতু গ্লুকোনিওজেনেসিস কে বাধা দেয়,তাই এটি হাইপোগ্লাইসিমিয়া কে দীর্ঘায়িত করতে পারে, বিশেষ করে যেসকল রোগী সালফোনিলিউরিয়া বা ইনসুলিন নিচ্ছে তাদের ক্ষেত্রে এর সম্ভাবনা বেশি। অ্যালকোহল সমৃদ্ধ পানীয় ক্যালরির ভালো উৎস হওয়ায় এটি ওজন বৃদ্ধিতে সহায়ক, তাই ওজন কমানোর নিমিত্তে এগুলো পান করা থেকে বিরত থাকতে হবে।
- অনুপুষ্টি ও সম্পুরক খাদ্য
কোনো পুষ্টি ঘাটতি নেই এমন ডায়াবেটিস রোগীদের ভেষজ অথবা অভেষজ (যেমন ভিটামিন অথবা খনিজ) পদার্থ সম্পূরক খাদ্য হিসেবে দিলে এর কোনো উপকারিতার সুস্পষ্ট প্রমাণ এখনও পাওয়া যায়নি। মেটফরমিন ভিটামিন বি১২ ঘাটতি ঘটাতে পারে, তাই যারা এই ওষুধ গ্রহণ করছেন (বিশেষ করে যারা প্রান্তীয় স্নায়ুরোগ অথবা রক্তশূন্যতায় ভুগছেন) তাদের মাঝে মাঝে ভিটামিন বি১২ মাত্রা পরীক্ষা করে দেখা উচিত। ফলপ্রসূতা সম্পর্কে প্রমাণ না থাকা এবং দীর্ঘমেয়াদি ব্যবহারে নিরাপত্তা নিয়ে উদ্বেগ থাকায় রুটিনমাফিক সম্পূরক ওষুধ হিসেবে অ্যান্টি-অক্সিড্যান্ট, যেমন ভিটামিন ই, ভিটামিন সি ও ক্যারোটিন সেবনে নিরুৎসাহিত করা হয়। অধিকন্তু, ডায়াবেটিস রোগীদের রক্তের গ্লুকোজ কমানোর জন্য ভেষজ সম্পূরক ও অনুপুষ্টিসমূহ, যেমন দারুচিনি, কারকিউমিন, ভিটামিন ডি, ঘৃতকুমারী অথবা ক্রোমিয়ামের রুটিনমাফিক ব্যবহার সমর্থন করার যথেষ্ট প্রমাণ নেই।
যদিও ভিটামিন ডি এবং টাইপ ২ ডায়াবেটিস (D2d) প্রসপেক্টিভ র্যান্ডোমাইজড কন্ট্রোল ট্রায়ালে দেখা গিয়েছে যে, উচ্চ ঝুঁকিসম্পন্ন ব্যক্তিদের টাইপ ২ ডায়াবেটিসে আক্রান্ত হওয়া ঠেকাতে ভিটামিন ডি প্লাসিবো থেকে খুব বেশি উপকারী নয়।, তবে কিছু পোস্ট-হক বিশ্লেষণ ও মেটা-বিশ্লেষণে দেখা যায় সুনির্দিষ্ট জনগোষ্ঠীর ক্ষেত্রে এর কিছু সম্ভাব্য উপকারিতা আছে।
ওষুধসমূহ
মুখে সেবনীয়
বহুমূত্ররোগের চিকিৎসায় ব্যবহৃত অধিকাংশ ওষুধ বিভিন্ন পদ্ধতিতে রক্তের গ্লুকোজ মাত্রা কমানোর মাধ্যমে কাজ করে। এই বিষয়ে সবাই একমত যে, যখন একজন ডায়াবেটিসের রোগী খুব কঠোরভাবে রক্তের গ্লুকোজ মাত্রা নিয়ন্ত্রণ করেন, তখন জটিলতাগুলো খুব কম হয়, যেমন বৃক্কের সমস্যা অথবা চোখের সমস্যা। তবে প্রবীণ ব্যক্তি যাদের ক্ষেত্রে হাইপোগ্লাইসিমিয়ার ঝুঁকি অধিক তাৎপর্যপূর্ণ, তাদের ক্ষেত্রে এসব ওষুধ কতটুকু যথাযথ ও খরচ সাধ্য তা নিয়ে বিতর্ক রয়েছে।
টাইপ ২ ডায়াবেটিসে ব্যবহৃত অধিকাংশ ওষুধই অন্তর্জাত ইনসুলিন সরবরাহের ওপর নির্ভরশীল হওয়াই টাইপ ১ ডায়াবেটিস রোগীদের ওপর কাজ করে না। পূর্বে সালফোনিলিউরিয়া ও বাইগুয়ানাইড ছিল চিকিৎসার প্রধান অবলম্বন, তবে বর্তমানে বিবিধ প্রকারের নতুন ওষুধ রয়েছে।
- বাইগুয়ানাইড
বর্তমানে মেটফরমিন হলো একমাত্র বাইগুয়ানাইড ওষুধ যা বাজারে বিদ্যমান। ইউকে প্রসপেক্টিভ ডায়াবেটিস স্টাডি-তে দেখা গিয়েছে যে, মেটফরমিন মায়োকার্ডিয়াল ইনফার্কশন বা হার্ট অ্যাটাকের ঝুঁকি কমায় এবং বর্তমানে এটি টাইপ ২ ডায়াবেটিসে প্রথম সারির চিকিৎসা হিসেবে ব্যবহৃত হচ্ছে। মেটফরমিন সেবনে প্রায় ২৫% ব্যক্তির ক্ষেত্রে মৃদু জঠরান্ত্রিক পার্শ্বপ্রতিক্রিয়া (উদরাময়, ঔদরিক ব্যথা, পেট ফাঁপা ও বমনেচ্ছা) দেখা দেয় এবং কেবল ৫% ব্যক্তি নিম্ন মাত্রায় সেবনেও এটি সহ্য করতে পারে না। এটি ইনসুলিন সংবেদনশীলতা ও প্রান্তীয় গ্লুকোজ ব্যবহার বাড়ায় এবং অন্ত্র ও যকৃতে গ্লুকোজ শোষণ ও উৎপাদন ব্যাহত করে। গ্লুকোজ মাত্রা কমানোর কাজটি করতে এর অন্তর্জাত ইনসুলিনের প্রয়োজন পড়ে, তবে এটি ইনসুলিন ক্ষরণ বৃদ্ধি করে না তাই হাইপোগ্লাইসিমিয়াও করে না। মেটফরমিন ওজন বৃদ্ধি করে না তাই অতিস্থূল ব্যক্তিদের জন্য পছন্দনীয় ওষুধ। অতিরিক্ত মদ্যপায়ী, বৃক্ক ও যকৃতের রোগে আক্রান্ত রোগীদের ক্ষেত্রে এটি ব্যবহার করা যায় না।নিম্ন মাত্রায় সেবনেও এটি সহ্য করতে পারে না। এটি ইনসুলিন সংবেদনশীলতা ও প্রান্তীয় গ্লুকোজ ব্যবহার বাড়ায়।
- সালফোনিলিউরিয়া
সালফোনিলিউরিয়া গোষ্ঠীভুক্ত ওষুধগুলো অগ্ন্যাশয়িক β কোষ থেকে ইনসুলিন নিঃসরণ উদ্দীপিত করে (ইনসুলিন নিঃসারক)। যে-সকল টাইপ ২ ডায়াবেটিস রোগীর ওজন স্বাভাবিক এবং খাদ্যাভ্যাস পরিবর্তন করে নিয়ন্ত্রণে রাখা সম্ভব হচ্ছে না, তাদের ক্ষেত্রে এ-জাতীয় ওষুধ খুবই উপযোগী। এ-জাতীয় ওষুধ ওজন বৃদ্ধি করে, তবে দীর্ঘমেয়াদে ব্যবহারে মাইক্রোভাস্কুলার জটিলতা হ্রাস পায়। গ্লিক্লাজাইড ও গ্লিপিজাইড অপেক্ষাকৃত কম পার্শ্বপ্রতিক্রিয়া করে, কিন্তু গ্লাইবেনক্ল্যামাইড দীর্ঘ সময় ধরে কাজ করায় প্রবীণদের হাইপোগ্লাইসিমিয়া করতে পারে।
- মেগ্লিটিনাইড অ্যানালগ
এই গোষ্ঠীভুক্ত ওষুধগুলো হলো রিপ্যাগ্লিনাইড ও ন্যাটিগ্লিনাইড। রিপ্যাগ্লিনাইড গঠনগত দিক দিয়ে গ্লাইবিউরাইড বা গ্লাইবেনক্ল্যামাইডের মতো। এটি খুব দ্রুত আহার পরবর্তী ইনসুলিন মাত্রা বাড়িয়ে আহার পরবর্তী গ্লুকোজ বৃদ্ধি ঠেকাতে পারে। এটি ওজন বাড়ায় এবং হাইপোগ্লাইসিমিয়া করতে পারে।
- আলফা গ্লুকোসাইডেজ সম্বাধক
এই গোষ্ঠীভুক্ত ওষুধগুলো হলো অ্যাকারবোস, মিগ্লিটল ও ভোগ্লিবোস। এগুলো অন্ত্রে শর্করা শোষণ বিলম্বিত করে। খাবার পরে খেতে হয় এবং আহার-পরবর্তী রক্তের গ্লুকোজ কমায়। পার্শ্বপ্রতিক্রিয়ার মধ্যে রয়েছে পেট ফাঁপা ও পেট ফুলে যাওয়া ও উদরাময়।
- থায়াজলিডিনডায়োন
এগুলো সংক্ষেপে গ্লিটাজন নামেও পরিচিত। এরা মেদ কলায় প্রাপ্ত পারঅক্সিসোম প্রলিফারেটর-অ্যাক্টিভেটেড রিসেপ্টর-γ এর সাথে বন্ধন তৈরি করে একে সক্রিয় করে এবং অন্তর্জাত ইনসুলিনের কাজ কে বৃদ্ধি করে। এটি প্লাজমা বা রক্তরস ইনসুলিন ঘনত্ব বাড়ায় না ফলে রক্তে গ্লুকোজের মাত্রাও কমে না। গ্লিটাজনসমূহ ১৯৯০ সাল থেকে ব্যাপকভাবে ব্যবহৃত হয়ে আসছে, তবে সাম্প্রতিক সময়ে বেশ কিছু বিরূপ প্রতিক্রিয়া দেখা যাওয়ায় এগুলোর ব্যবহার কিছুটা কমেছে। প্রতিবেদনে হার্ট অ্যাটাক বৃদ্ধির প্রমাণ পাওয়ায় ২০১০ সাল থেকে যুক্তরাজ্যে রসিগ্লিটাজন প্রত্যাহার করা হয়।পায়োগ্লিটাজন হার্ট অ্যাটাক না বাড়ালেও হৃদ্বৈকল্যের হার বাড়ায়, সাম্প্রতিক প্রতিবেদন অনুসারে অস্থিভঙ্গ ও সম্ভাব্য মূত্রাশয় ক্যান্সারের ঝুঁকি বাড়ায়। এসব পর্যবেক্ষণ পায়োগ্লিটাজোনের ব্যবহার নাটকীয়ভাবে কমিয়ে দিয়েছে। ইনসুলিন রোধ সমস্যায় পায়োগ্লিটাজোন খুবই কার্যকর, এটি সাধারণত মেটফরমিনের সাথে যুক্ত করে ব্যবহৃত হয়। এটি ইনসুলিনের সাথেও ব্যবহার করা যায়, তবে দেহে জল ধারণ অনেক বেশি বেড়ে যাওয়ায় হৃদ্বৈকল্যের হার বেড়ে যায়। উল্লেখ্য, ২০১৫ সালে বাংলাদেশ ওষুধ প্রশাসন অধিদপ্তর বিরূপ প্রতিক্রিয়া বিবেচনা করে ওষুধ দুটি নিষিদ্ধ করে। পায়োগ্লিটাজন যখন ইনসুলিনের সাথে ব্যবহার করা হয়, তখন ইনসুলিনের ডোজ ৩০-৩৫% পর্যন্ত কম লাগতে পারে।
- SGLT-2 সম্বাধক
সোডিয়াম-গ্লুকোজ সহ-পরিবাহক ২ সম্বাধকগুলো আপেল গাছের বাকল থেকে উদ্ভূত এবং ২০১৩ সাল থেকে টাইপ ২ ডায়াবেটিস রোগে ব্যবহারের জন্য অনুমোদিত। এই গোষ্ঠীভুক্ত ওষুধগুলো হলো ড্যাপাগ্লিফ্লোজিন, ক্যানাগ্লিফ্লোজিন ও এমপাগ্লিফ্লোজিন।
এগুলো খুবই কার্যকর মুখে সেবনীয় গ্লুকোজ কমানোর ওষুধ যা মেটফরমিনের পরে দ্বিতীয় সারির ওষুধ হিসেবে ব্যবহৃত হয়। এগুলো ওজন কমাতে সাহায্য করে এবং হৃদ্যন্ত্র, রক্তবাহ ও বৃক্কের জটিলতা কমাতে সহায়ক যা ডায়াবেটিসের চিকিৎসার বৈপ্লবিক উন্নতি সাধন করেছে। ড্যাপাগ্লিফ্লোজিন টাইপ ১ ডায়াবেটিসে ব্যবহারের জন্যও অনুমোদিত, তবে খুবই সতর্কতার সাথে ব্যবহার করতে হবে কারণ এটি কিটোজেনেসিসের ঝুঁকি বাড়ায়। SGLT-2 সম্বাধক ওষুধগুলো টাইপ ১ ডায়াবেটিস ও কিটোসিস-প্রবণ বা অনেক ইনসুলিন ঘাটতি রয়েছে এমন টাইপ ২ ডায়াবেটিস রোগীদের ক্ষেত্রে ব্যবহার না করাই উচিত। প্রধান বিরূপ প্রতিক্রিয়া ( মোট ওষুধ সেবনকারীর ৫-১০%) হলো জননাঙ্গের ছত্রাক সংক্রমণ, বিশেষ করে Candida albicans নামক ছত্রাক সংক্রমণ। মূত্র সংক্রমণও অন্যতম একটি বিরূপ প্রতিক্রিয়া এবং খুব বিরল ক্ষেত্রে গুরুতর জননাঙ্গের সংক্রমণ (যেমন ফোরনিয়ার গ্যাংগ্রিন বা মাংসপূতি)। ব্যবস্থাপত্র প্রদানকারীদের উচিত এ-সকল পার্শ্বপ্রতিক্রিয়া রোগীকে জানিয়ে দেওয়া যেন সংক্রমণ চিকিৎসায় দ্রুত পদক্ষেপ নেওয়া যায়; জননাঙ্গের স্বাস্থ্যবিধি ভালো করে মেনে চলাও জরুরি। একবার রক্তের গ্লুকোজ নিয়ন্ত্রণে চলে আসলে, জননাঙ্গের সংক্রমণ হওয়ার সম্ভাবনা অনেক কমে যায়।
- ইনক্রেটিন-ভিত্তিক মুখে সেবনীয় ওষুধ
গ্লুকোজ শিরাপথে না দিয়ে মুখে খেলে অন্ত্র থেকে গ্লুকাগন-সদৃশ পেপটাইড ১ (GLP-১) ও গ্যাস্ট্রিক ইনহিবিটরি পলিপেপটাইড (GIP) নামক দুটি হরমোন নিঃসৃত হয় যাদের সমষ্টিগত নাম ইনক্রেটিন। এই হরমোনের প্রভাবে ইনসুলিন ক্ষরণ বৃদ্ধি পায়। ডাইপেপটিডিল পেপটিডেজ ৪ নামক উৎসেচক ইনক্রেটিন হরমোন কে ভেঙে দেয়। ডিপিপি-৪ সম্বাধক ওষুধগুলো ভাঙন প্রতিরোধ করে এবং অন্তর্জাত GLP-1 ও GIP-এর মাত্রা বাড়ায়। এই গোষ্ঠীভুক্ত ওষুধগুলো হলো সিটাগ্লিপটিন, ভিল্ডাগ্লিপটিন, লিনাগ্লিপটিন, সাক্সাগ্লিপটিন, অ্যালোগ্লিপটিন। এগুলো শরীরের সাথে খুবই ভালো মানানসই ও ওজন-নিরপেক্ষ। যুক্তরাষ্ট্রের খাদ্য ও ওষুধ প্রশাসন একটি সতর্কবার্তা দিয়েছে যে, ডিপিপি-৪ সম্বাধক ওষুধ সেবনে কখনো কখনো অস্থিসন্ধিতে ব্যথা হতে পারে এবং ওষুধ বন্ধ করার পর এটি সেরে যায়।
শিরাপথে প্রদত্ত ওষুধ
- ইনক্রেটিন-ভিত্তিক
GLP-1 রিসেপ্টর অ্যাগনিস্ট গোষ্ঠীভুক্ত ওষুধগুলো অন্তর্জাত GLP-1 এর অনুরূপ তবে ডিপিপি-৪ উৎসেচক কে প্রতিরোধ করতে পারে। ডিপিপি-৪ সম্বাধকের চেয়ে এগুলোর বাড়তি সুবিধা হলো, এরা হাইপোথ্যালামাস পর্যায়ে ক্ষুধা নিবৃত্তি করে থাকে, ফলে এরা রক্তের গ্লুকোজ ও ওজন দুটোই কমায়। এই গোষ্ঠীভুক্ত ওষুধগুলো হলো এক্সেনাটাইড, লিরাগ্লুটাইড ইত্যাদি। ইনক্রেটিন-ভিত্তিক ওষুধগুলো হাইপোগ্লাইসিমিয়া করে না। এই গোষ্ঠীভুক্ত ওষুধগুলো অগ্ন্যাশয় প্রদাহের ঝুঁকি বাড়িয়ে দেয়, তাই যেসকল রোগী এই ওষুধ সেবন করছেন তারা পেটে তীব্র ব্যথা অনুভব করলে সাথে সাথে চিকিৎসকের শরণাপন্ন হওয়া উচিত।
- ইনসুলিন
১৯২১ খ্রিষ্টাব্দে ইনসুলিন আবিষ্কারের পূর্বে টাইপ ১ ডায়াবেটিস রোগীদের আয়ুষ্কাল ছিল মাত্র ৩-৪ মাস। অনেক রোগী ডায়াবেটিক কিটোঅ্যাসিডোসিসে আক্রান্ত হয়ে মৃত্যুবরণ করেছিল, তবে দৈনিক ৫০০-৭০০ ক্যালরি খাদ্যগ্রহণ করে কয়েক বছর বেঁচে থাকা সম্ভব হতো। ইনসুলিনকে বিংশ শতাব্দীর সবচেয়ে সেরা আবিষ্কার হিসেবে অভিহিত করা হয় যা লক্ষ লক্ষ মানুষের জীবনকে বদলে দিয়েছে। টাইপ ১ ডায়াবেটিস রোগীদের আবশ্যকভাবে ইনসুলিন দিয়ে চিকিৎসার প্রয়োজন হয়। টাইপ ২ ডায়াবেটিস রোগীদের মুখে সেবনীয় ওষুধ দিয়ে চিকিৎসা করা হলেও কিছু কিছু রোগীর ক্ষেত্রে ইনসুলিনের প্রয়োজন হয়।এক্ষেত্রে প্রথম দিকে সাধারণত ওষুধ চালু রেখে দীর্ঘ মেয়াদে ক্রিয়াশীল ইনসুলিন যোগ করা হয়। গ্লুকোজ লক্ষ্যমাত্রা অর্জিত না হওয়া পর্যন্ত ডোজ বাড়ানো হয়।
ইনসুলিন চিকিৎসার দর্শন হলো যতটা সম্ভব অন্তর্জাত ইনসুলিন ক্ষরণের স্বাভাবিক প্রক্রিয়ার অনুকরণ করা। এজন্য দীর্ঘমেয়াদে-ক্রিয়াশীল ইনসুলিন বেসাল ইনসুলিনের অনুলিপি হিসেবে এবং স্বল্প-মেয়াদে ক্রিয়াশীল ইনসুলিন বোলাস ইনসুলিনের অনুলিপি হিসেবে ব্যবহৃত হয়। প্রথম দিকে গোরু বা শূকরের অগ্ন্যাশয় থেকে ইনসুলিন তৈরি করা হতো, বর্তমানে রিকম্বিন্যান্ট ডিএনএ প্রযুক্তির সাহায্যে চাষকৃত ইস্ট বা ব্যাকটেরিয়াল কোষে ডিনএনএ অনুক্রম কোডিং যোগ করার মাধ্যমে ইনসুলিন উৎপাদন করা হয়। কার্যকালের ওপর ভিত্তি করে ইনসুলিনকে নিম্নলিখিত কয়েকটি ভাগে ভাগ করা হয়:
- স্বল্প-মেয়াদে ক্রিয়াশীল ইনসুলিন
দ্রবণীয় মানব ইনসুলিন ধীরে ধীরে শোষিত হয়, সাবকিউটেনিয়াস বা অধস্তক ইনজেকশন দেওয়ার পর ৬০-৯০ মিনিটে সর্বোচ্চ মাত্রায় পৌঁছায়। এটি ৬-৮ ঘণ্টা পর্যন্ত সক্রিয় থাকে, তাই হাইপোগ্লাইসিমিয়া হতে পারে। এই দেরি ডায়াবেটিস রোগীদের জন্য কিছুটা অসুবিধাজনক কারণ, ইনসুলিন খাদ্য গ্রহণের ২০-৩০ মিনিট পূর্বে নিতে হয় যা সবসময় সম্ভব হয় না। এজন্য স্বল্প-মেয়াদে ক্রিয়াশীল ইনসুলিন অ্যানালগসমূহ (যেমন ইনসুলিন লিসপ্রো, ইনসুলিন অ্যাসপার্ট ও ইনসুলিন গ্লুলিসিন) এমনভাবে তৈরি করা হয়েছে যা দ্রবনীয় ইনসুলিনের তুলনায় আরও দ্রুত ক্রিয়াশীল। এগুলো দেখতে স্বচ্ছ হয়।
- মধ্যম ও দীর্ঘমেয়াদে-ক্রিয়াশীল ইনসুলিন
১৯৩০ সালের দিকে নিরপেক্ষ pH-এ প্রোটামিন ও জিঙ্ক যোগ করে ইনসুলিনের কার্যকাল বৃদ্ধি করা সম্ভব হয়েছিল যা এর আবিষ্কারক হ্যান্স ক্রিসচান হ্যাগেডর্ন- এর নাম অনুযায়ী নিউট্রাল প্রোটামিন হ্যাগেডর্ন ইনসুলিন বা সংক্ষেপে এনপিএইচ ইনসুলিন নামে পরিচিত। এটি দেখতে কিছুটা ঘোলাটে এবং ব্যবহারের পূর্বে আলতো করে ঝাঁকিয়ে নিতে হয়। এটিকে বর্তমানে মধ্যম-মেয়াদে ক্রিয়াশীল ইনসুলিন বলা হয়, যার কাজ আরম্ভ হয় ৬০-৯০ মিনিট পরে, ৬ ঘণ্টায় সর্বোচ্চ মাত্রায় পৌঁছায় এবং ১২-১৬ ঘণ্টা পর্যন্ত কাজ করে। এছাড়া আরও কিছু ইনসুলিন আছে যেগুলো দীর্ঘমেয়াদে—ক্রিয়াশীল যেমন, ইনসুলিন গ্লার্জিন, ইনসুলিন ডিটেমির ও ইনসুলিন ডিগ্লুডেক। এগুলো প্রায় ২৪ ঘণ্টা ধরে কাজ করে ফলে দিনে একবার ব্যবহার করতে হয়। সপ্তাহে একদিন ব্যবহার করতে হবে এমন দীর্ঘমেয়াদে-ক্রিয়াশীল ইনসুলিন নিয়ে গবেষণা চলছে।
রক্তচাপ নিয়ন্ত্রণ
বহুমূত্ররোগের সাথে হৃদ্যন্ত্র ও রক্তবাহের বিভিন্ন রোগের সম্পর্ক রয়েছে। অনেক আন্তর্জাতিক চিকিৎসা নির্দেশনায় রক্তচাপ নিয়ন্ত্রণের ওপর গুরুত্বারোপ করা হয়েছে। আমেরিকান ডায়াবেটিস সমিতির মতানুসারে, ডায়াবেটিস রোগীদের জন্য রক্তচাপের নির্দেশিত পরিসীমা হলো সিস্টোলিক চাপ <১৪০ মি.মি. ও ডায়াস্টোলিক চাপ <৯০ মি.মি. (পারদ)। তবে, রক্তচাপের নিম্ন লক্ষ্যমাত্রা কত হওয়া উচিত এই ব্যাপারে সীমিত প্রমাণাদি রয়েছে। অপেক্ষাকৃত তরুণ রোগীদের জন্য সিস্টোলিক চাপ ১৩০ মি. মি. (পারদ) বা এর কম এবং ডায়াস্টোলিক চাপ ৮০ মি. মি. (পারদ) বা এর কম রাখার সুপারিশ করা হয়। ২০১৫ সালে আমেরিকান ডায়াবেটিস সমিতি সুপারিশ করে যে, ডায়াবেটিস ও অ্যালবিউমিনুরিয়া রোগীদের অন্তিম পর্যায়ের বৃক্কীয় রোগ, রক্ত সংবহনতন্ত্রের রোগ ও মৃত্যু হার কমানোর জন্য রেনিন-অ্যানজিয়োটেন্সিন সিস্টেম সম্বাধক যেমন এনালাপ্রিল, র্যামিপ্রিল ইত্যাদি ব্যবহার করা উচিত।
অ্যাসপিরিন
ডায়াবেটিস রোগে রক্ত সংবহনতন্ত্রের রোগ প্রতিরোধে অ্যাসপিরিন ব্যবহার করা নিয়ে কিছুটা বিতর্ক আছে। রক্ত সংবহনতন্ত্রের রোগের ঝুঁকিতে থাকা রোগীদের জন্য কিছু কিছু চিকিৎসক অ্যাসপিরিন দিয়ে থাকেন, তবে অজটিল ডায়াবেটিস রোগীর ক্ষেত্রে রুটিনমাফিক অ্যাসপিরিন ব্যবহারের আলাদা কোনো উপকারিতার প্রমাণ পাওয়া যায়নি। ২০১৫ সালের আমেরিকান ডায়াবেটিস সমিতি কতৃক প্রদত্ত সুপারিশ অনুযায়ী যে-সকল ডায়াবেটিস রোগী মধ্যম মাত্রার রক্ত সংবহনতন্ত্রের রোগের ঝুঁকিতে আছে (১০-বছর রক্ত সংবহনতন্ত্রের রোগ ঝুঁকি, ৫-১০%) তাদের ক্ষেত্রে নিম্ন-মাত্রায় অ্যাসপিরিন দেওয়া যেতে পারে। যুক্তরাজ্যের NICE চিকিৎসা নির্দেশিকার সুপারিশ অনুযায়ী টাইপ ১ অথবা টাইপ ২ রোগীদের নিশ্চিত রক্ত সংবহনতন্ত্রের রোগ না থাকলে অ্যাসপিরিন ব্যবহার করা যাবে না।
স্ট্যাটিন
৪০ বছরের ঊর্ধ্বে টাইপ ২ ডায়াবেটিস রোগে আক্রান্ত যে-কোনো ব্যক্তিকে, তাদের রক্তের কোলেস্টেরল মাত্রা যা-ই থাকুক না কেন স্ট্যাটিন সেবনের পরামর্শ দেওয়া উচিত। কিছু নির্দেশিকা একবার স্ট্যাটিন শুরু করার পর কোনো লক্ষ্যমাত্রার প্রস্তাব করে না, কিন্তু অন্যান্য নির্দেশিকাতে মোট কোলেস্টেরল <৪.০ mmol/L (প্রায় ১৫০ mg/dL) এবং এলডিএল কোলেস্টেরল <২.০ mmol/L (প্রায় ৭৫ mg/dL) রাখার পরামর্শ দেওয়া হয়।
শল্যচিকিৎসা
যে-সকল ডায়াবেটিস রোগীর অতিস্থূলতা সমস্যা রয়েছে তাদের জন্য তাদের জন্য ওজন কমানোর শল্যচিকিৎসা খুবই কার্যোপযোগী ব্যবস্থা। শল্যচিকিৎসার পরে অনেক ব্যক্তিই খুবই অল্প বা কোনো ওষুধ ছাড়াই স্বাভাবিক গ্লুকোজ মাত্রা বজায় রাখতে পারে এবং দীর্ঘমেয়াদি মৃত্যু হারও কমে যায়। তবে, শল্যচিকিৎসার দরুন স্বল্প মেয়াদে মৃত্যু ঝুঁকি ১% এর কম।দেহ সূচক ভর কত হলে শল্যচিকিৎসা উপযুক্ত হবে তার পরিসীমা এখনও স্পষ্ট নয়। সুপারিশ করা হয় যে, যারা তাদের ওজন ও রক্তের গ্লুকোজ নিয়ন্ত্রণে অক্ষম তাদের ক্ষেত্রে এটি বিবেচনা করা যায়। টাইপ ১ ডায়াবেটিস রোগী যাদের গুরুতর জটিলতা যেমন অন্তিম পর্যায়ের বৃক্কীয় রোগ এবং বৃক্ক প্রতিস্থাপন করা প্রয়োজন তাদের ক্ষেত্রে কখনো কখনো অগ্ন্যাশয় প্রতিস্থাপন করার কথা বিবেচনা করা হয়।
দ্যা ন্যাশনাল ইন্সটিটিউট ফর হেলথ অ্যান্ড কেয়ার এক্সিলেন্স (NICE) এর নির্দেশনা মতে দেহ ভর সূচক ৪০ কেজি/মিটার২-এর বেশি হলে অথবা ৩৫ কেজি/মিটার২ এর বেশি ও অন্যান্য রোগ যেমন ডায়াবেটিস থাকলে ব্যারিয়াট্রিক সার্জারি করা যেতে পারে। যুক্তরাষ্ট্রের খাদ্য ও ওষুধ প্রশাসনের মতে দেহ ভর সূচক আরও কম থাকা অবস্থায় এই শল্যচিকিৎসা করা যাবে। গ্যাস্ট্রিক বাইপাস ও স্লিভ গ্যাস্ট্রেক্টমি নামে দুটি অস্ত্রোপচার সবচেয়ে বেশি করা হয়। এই অপারেশনগুলোর ফলে গড়ে প্রায় ৩০% ওজন হ্রাস হয় এবং ডায়াবেটিস রোগে আক্রান্ত হওয়ার সময়ের ওপর নির্ভর করে ৭০% ব্যক্তির ক্ষেত্রে ডায়াবেটিস উপশম হয়। শল্যচিকিৎসা জীবন-যাপন মান উন্নত করে ও রক্ত সংবহনতন্ত্রের রোগ ও মৃত্যুঝুঁকি হ্রাস করে। অস্ত্রোপচারসংক্রান্ত মৃত্যু খুব কম (১০০০ জনে ১ জন), তবে দীর্ঘমেয়াদি কিছু ঝুঁকি রয়েছে যেমন অপুষ্টি, অস্থি দুর্বলতা ও আত্মহত্যা প্রবণতা।
শল্য চিকিৎসার পরে ওজন হ্রাস কয়েকটি পদ্ধতিতে হতে পারে, যেমন অন্ত্রীয় হরমোনের পরিবর্তন (GLP1 এবং পেপটাইড YY বৃদ্ধি পাওয়া ও গ্রেলিন কমে যাওয়া), শক্তি ব্যয়ে পরিবর্তন, খাদ্য গ্রহণ হ্রাস, খাদ্য বাছাইয়ে পরিবর্তন (সম্ভবত খাদ্যের স্বাদ ও গন্ধ উপলব্ধিতে পরিবর্তনের কারণে) এবং অন্ত্রীয় অণুজীব ও পিত্ত লবণ বিপাকের পরিবর্তন। শল্যচিকিৎসার পরে ওজন পুনরায় বৃদ্ধি পেতে পারে। এটা আশা করা যেতে পারে যে, শল্যচিকিৎসার ১০ বছর পরে ২০-২৫% হারানো ওজন পুনরায় বৃদ্ধি পাবে। ডায়াবেটিস পুনরাবর্তনের ওপর এই ওজন বৃদ্ধির প্রভাব নির্ভর করে কতটুকু বিটা কোষ বিনষ্ট হয়েছে তার ওপর।
রোগতত্ত্ব
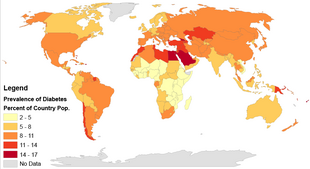
২০১৭ সালে বিশ্বব্যাপী ৪২ কোটি ৫০ লাখ মানুষের ডায়াবেটিস ছিল, ২০১৩ সালে ছিল ৩৮ কোটি ২০ লাখ এবং ১৯৮০ সালে ছিল ১০ কোটি ৮০ লাখ। ২০১৯ সালে প্রাপ্তবয়স্কদের ডায়াবেটিসের বিস্তার বা সংঘটন হার ৮.৮% ছিল, ১৯৮০ সালে যা ছিল ৪.৭%। টাইপ ২ মোট ডায়াবেটিস রোগীর প্রায় ৯০% কিছু উপাত্ত অনুসারে ডায়াবেটিস সংঘটন হার নারী ও পুরুষে প্রায় সমান। কিন্তু অনেক জনবসতিতে পুরুষ ডায়াবেটিস রোগীর আধিক্য লক্ষ করা যায়, যার সম্ভাব্য কারণ হচ্ছে ইনসুলিন সংবেদনশীলতায় লিঙ্গ-সম্পর্কিত পার্থক্য, অতিস্থূলতা এবং অন্যান্য বিষয় যেমন, উচ্চ রক্তচাপ, ধূমপান, মদ্যপান।
বিশ্ব স্বাস্থ্য সংস্থার হিসাব মতে, ২০১২ সালে বিশ্বব্যাপী ১৫ লাখ মানুষ ডায়াবেটিস রোগে মৃত্যুবরণ করেছিল এবং মৃত্যুর অষ্টম প্রধান কারণ হিসেবে স্থান পেয়েছিল। তবে সারাবিশ্বে আরও ২২ লাখ মানুষের মৃত্যুর পরোক্ষ কারণ হিসেবে উচ্চমাত্রার রক্তের গ্লুকোজ কে দায়ী করা হয় যা রক্ত সংবহনতন্ত্রের রোগ ও অন্যান্য জটিলতার (বৃক্কীয় বৈকল্য) ঝুঁকি বাড়ায়, যা প্রায়শই অকাল মৃত্যুর দিকে ঠেলে দেয় কিন্তু মৃত্যুর কারণ হিসেবে ডায়াবেটিস না হয়ে সংশ্লিষ্ট রোগের নাম লিপিবদ্ধ হয়। উদাহরণস্বরূপ, ২০১৭ সালে আন্তর্জাতিক ডায়াবেটিস ফেডারেশন হিসাব করেছিল যে, ডায়াবেটিসে ৪০ লাখ মানুষের মৃত্যু হয়েছে। এক্ষেত্রে তারা ডায়াবেটিসে প্রত্যক্ষ বা পরোক্ষ উভয়ভাবে মোট মৃত্যুকে বিবেচনায় নেওয়া হয়েছিল। আন্তর্জাতিক ডায়াবেটিস ফেডারেশনের তথ্য মতে ২০২১ সালে বিশ্বব্যাপী ২০ থেকে ৭৯ বছর বয়সিদের মধ্যে ডায়াবেটিস রোগীর সংখ্যা প্রায় ৫৩ কোটি ৭০ লাখ (যা এই বয়সি সব ব্যক্তির ১০.৫% বা প্রতি ১০ জনে একজন)। এই বছরে ডায়াবেটিসে মৃত্যুবরণ করেছে প্রায় ৬৭ লাখ মানুষ। সবচেয়ে বেশি ডায়াবেটিস রোগী রয়েছে চীনে। নিম্ন-আয়ের দেশ থেকে শিল্পায়িত দেশে অভিবাসী জনগোষ্ঠীর মধ্যে টাইপ ২ ডায়াবেটিস রোগীর সংখ্যা অনেক বাড়ছে। অনেক উচ্চ-আয়ের দেশে শিশু ও কিশোরদের মধ্যে টাইপ ২ ডায়াবেটিস আর বিরল নয়, বিশেষ করে, হিস্পানি, অহিস্পানি কৃষ্ণাঙ্গ ও দক্ষিণ এশীয় বংশোদ্ভূতদের মধ্যে এই হার বেশি।
টাইপ ১ ডায়াবেটিসের ক্ষেত্রেও ভৌগোলিক বিভিন্নতা লক্ষ করা যায়, সাধারণত মেরু অঞ্চলের নিকটবর্তী দেশগুলোতে এই প্রবনতা বেশি। উদাহরণস্বরূপ বলা যায়, ফিনল্যান্ডে সবচেয়ে বেশি টাইপ ১ ডায়াবেটিস রোগী শনাক্ত হয়, সেখানে প্রতি বছর প্রতি ১ লাখে ৬০ জনের অধিক টাইপ ১ রোগী পাওয়া যায়। অন্যদিকে চীন, ভারত ও ভেনিজুয়েলাতে এই সংঘটন হার প্রতি লাখে ০.১ জন। টাইপ ১ ডায়াবেটিসের রোগীর সংখ্যা প্রতিনিয়ত বাড়ছে: ১৯৮৯ সাল থেকে ২০১৩ সালের মধ্যে প্রতিবছর বিশ্বব্যাপী ৩.৪% অধিক সংখ্যক শিশু আক্রান্ত হচ্ছে। ইউরোপীয় বংশোদ্ভূত লোকজনের মধ্যে টাইপ ১ ডায়াবেটিসের হার তুলনামূলক বেশি এবং শীতকালে এই রোগ শনাক্তের হার সবচেয়ে বেশি কিন্তু এর প্রকৃত কারণ অজানা।
বাংলাদেশেও আশঙ্কাজনকভাবে ডায়াবেটিস রোগী বাড়ছে। ২০১১ সালে ডায়াবেটিস রোগী ছিল ৮৪ লাখ, বিস্তার হার ছিল ১০.৭%। ২০২১ সালে এসে তা দাঁড়িয়েছে ১ কোটি ৩১ লাখে, বিস্তার হার ১৪.২%। ভারতে ২০২১ সালে ডায়াবেটিস রোগী সংখ্যা ছিল ৭ কোটি ৪২ লাখ (বিস্তার ৯.৬%)। উন্নয়নশীল দেশগুলোতে নগরায়ন, জীবনশৈলীর পরিবর্তন, কায়িকশ্রম কম হয় এমন কাজের হার বৃদ্ধি পাওয়া, অধিক ক্যালরিযুক্ত কিন্তু কম পুষ্টিকর খাবার (বেশি চিনি ও সম্পৃক্ত চর্বিযুক্ত খাবার) খাওয়ার প্রবনতা বৃদ্ধি পাওয়ার কারণে খুব দ্রুত ডায়াবেটিস রোগী বৃদ্ধি পাচ্ছে। ২০১৭ থেকে ২০৪৫ সালের মধ্যে ডায়াবেটিস রোগীর সংখ্যা ৪৮% বৃদ্ধি পেতে পারে।
ইতিহাস
ডায়াবেটিস ছিল প্রথম বর্ণনাকৃত রোগগুলোর মধ্যে একটা, আনুমানিক ১৫০০ খ্রিষ্টপূর্বাব্দের একটি মিশরীয় পাণ্ডুলিপিতে এই রোগটি প্রচুর পরিমাণ মূত্র নির্গমন হিসেবে উল্লেখ পাওয়া যায়। এবার্স প্যাপাইরাসে এরূপ ক্ষেত্রে প্রচুর পরিমাণে পানি পান করার পরামর্শ দেওয়া আছে। প্রথম যে রোগীর বর্ণনা পাওয়া যায় তার টাইপ ১ ডায়াবেটিস ছিল বলে মনে করা হয়। প্রায় একই সময়েই ভারতীয় চিকিৎসকগণও এই রোগটিকে শনাক্ত করেছিলেন। প্রস্রাব পিঁপড়াকে আকর্ষণ করত উল্লেখ করে তাঁরা এর নাম দিয়েছিলেন মধুমেহ।
২৩০ খ্রিষ্টপূর্বাব্দে গ্রিক চিকিৎসক অ্যাপোলিনিয়াস অব মেমফিস ডায়াবেটিস শব্দটি প্রথম ব্যবহার করেন।রোমান সাম্রাজ্যের সময় এই রোগটিকে বিরল ভাবা হতো। সে-সময়ের প্রখ্যাত গ্রিক চিকিৎসক গ্যালেন মন্তব্য করেন যে, তিনি তাঁর সমগ্র পেশাগত জীবনে মাত্র দুইজন এরূপ রোগী দেখেছেন। প্রাচীনকালের খাদ্যাভ্যাস ও জীবন-যাপন রীতির কারণে এই রোগের প্রাদুর্ভাব কম ছিল বলে মনে করা হয়, এছাড়া রোগটি চরম পর্যায়ে না গেলে লক্ষণ প্রকাশ পায় না এটাও একটা কারণ হতে পারে। গ্যালেন এই রোগের নাম দিয়েছিলেন মূত্রের ডায়রিয়া (diarrhea urinosa)।
ডায়াবেটিসের উল্লেখসহ বিস্তারিত বর্ণনা পাওয়া যায় Aretaeus of Cappadocia (২য় বা তৃতীয় শতাব্দীর প্রথমদিকে) থেকে। তিনি লক্ষণসহ বিস্তারিতভাবে বর্ণনা করেন। তিনি নিউম্যাটিক স্কুল-এর বিশ্বাসের প্রতিফলন ঘটিয়ে এই রোগের কারণ হিসেবে আর্দ্রতা ও ঠান্ডাকে দায়ী করেন। তিনি ডায়াবেটিস ও অন্যান্য রোগের মধ্যে সম্পর্ক নির্ণয় করেন, এবং ডিফারেন্সিয়াল ডায়াগনোসিস হিসেবে সাপের কামড়ের কথা উল্লেখ করেন, যেটিও তৃষ্ণা অনেক বাড়ায়। ১৫৫২ সালে ভেনিসে লাতিন ভাষায় প্রকাশিত হওয়ার আগ পর্যন্ত তাঁর কাজ পশ্চিমা বিশ্বে অপরিচিত ছিল।
সুশ্রুত ও চরক নামে দুজন ভারতীয় চিকিৎসক ৪০০-৫০০ খ্রিষ্টপূর্বাব্দের মধ্যে প্রথমবারের মতো লক্ষ্য করেন যে, ডায়াবেটিক রোগীদের প্রস্রাব মিষ্টি। তারাই প্রথমবারের মতো দুই ধরনের ডায়াবেটিসকে পৃথক অবস্থা হিসেবে শনাক্ত করেন। সুশ্রুত ও চরক বর্ণনা করেন যে, অলস, মোটা, অতিভোজী ব্যক্তি এবং যারা মিষ্টি ও চর্বি জাতীয় খাদ্য বেশি খেত তাদের মধ্যে এই রোগের প্রাদুর্ভাব বেশি দেখা যেত। অতিস্থূল ব্যক্তির জন্য শারীরিক ব্যায়াম ও শাক-সবজি ছিল চিকিৎসার প্রধান অবলম্বন। অপরদিকে, কৃশকায় ব্যক্তিদের মধ্যেও এক ধরনের বহুমূত্ররোগ দেখা দিত যা আরও বেশি তীব্র ছিল। নবম থেকে একাদশ খ্রিষ্টাব্দের আরবীয় চিকিৎসাশাস্ত্রের পুস্তকগুলোতেও ডায়াবেটিস রোগীদের মূত্রের মিষ্টতা নিয়ে গুরুত্বারোপ করা হতো। এর মধ্যে বিশেষভাবে উল্লেখযোগ্য হলো ইবনে সিনা (৯৮০-১০৩৭) রচিত কানুন ফিততিব নামক চিকিৎসা বিশ্বকোষ।
বিংশ শতাব্দীতে ইনসুলিন আবিষ্কারের পূর্বে ডায়াবেটিসের উল্লেখযোগ্য কোনো চিকিৎসা ছিল না। দুই কানাডীয় বিজ্ঞানী ফ্রেডরিক ব্যানটিং ও চার্লস বেস্ট ১৯২১ ও ১৯২২ সালে ইনসুলিন পৃথক ও পরিশোধন করেন। পরবর্তীতে ১৯৪০ সালে দীর্ঘমেয়াদি সক্রিয় এনপিএইচ ইনসুলিন আবিষ্কৃত হয়।
ব্যুৎপত্তি
ইংরেজি diabetes (/ˌdaɪ.əˈbiːtiːz/ অথবা /ˌdaɪ.əˈbiːtɪs/) শব্দটি লাতিন diabētēs থেকে এসেছে, যা আবার প্রাচীন গ্রিক διαβήτης (diabētēs) থেকে উদ্ভূত, যার শাব্দিক অর্থ নল।প্রাচীন গ্রিক চিকিৎসক Aretaeus of Cappadocia ২য় খ্রিষ্টাব্দে এই শব্দটি ব্যবহার করেছিলেন। যেহেতু তরল শরীরে থাকে না, দেহকে নল হিসেবে ব্যবহার করে বেরিয়ে যায়, তাই বহুমূত্ররোগের অতিরিক্ত প্রস্রাব নির্গমনকে বুঝাতে রূপকার্থে এরূপ নামকরণ করেছিলেন। text book of diabetes পরিশেষে বলা যায়, শব্দটি এসেছে মূলত গ্রিক διαβαίνειν (diabainein) থেকে, যার অর্থ কোনো কিছুর মধ্য দিয়ে প্রবাহিত হওয়া বা চলাচল করা, শব্দটির দুটি অংশ রয়েছে, প্রথম অংশ δια- (dia-), যার অর্থ "মধ্য দিয়ে" এবং দ্বিতীয় অংশ βαίνειν (bainein), যার অর্থ "যাওয়া"। ইংরেজি ভাষায় "diabetes" শব্দটা প্রথম diabete হিসেবে একটি চিকিৎসা নিবন্ধে লিপিবদ্ধ হয় ১৪২৫ সালে। mellitus (/məˈlaɪtəs/ or /ˈmɛlɪtəs/) শব্দটি এসেছে চিরায়ত লাতিন শব্দ mellītus থেকে যার অর্থ "মধুর মতো মিষ্টি").লাতিন শব্দটি উদ্ভূত হয়েছে mell- থেকে যা আবার এসেছে mel থেকে, যার অর্থ "মধু"; এবং -ītus হলো একটি অধিযোজন বা সাফিক্স যার অর্থ ইংরেজি সাফিক্স বা অধিযোজন "-ite" এর মতো।থমাস উইলিস একটি ডায়াবেটিস রোগীর মূত্র পরীক্ষা করে মিষ্টি স্বাদ লক্ষ করেন এবং আধুনিক ইউরোপে তিনিই প্রথম ১৬৭৪ খ্রিষ্টাব্দে তাঁঁর রচিত ফার্মাসিউটিস র্যাশনালিস গ্রন্থে ডায়াবেটিস রোগীর মূত্রের মিষ্টতা সম্পর্কে উল্লেখ করেন. যদিও দাবি করা হয় যে, থমাস উইলিস শর্করামেহকে সুনির্দিষ্টভাবে বুঝাতে mellitus শব্দটি যোগ করেছিলেন, তবে এই শব্দটির উল্লেখ তাঁর পুস্তকের ডায়াবেটিস অধ্যায়ের কোথাও পাওয়া যায় না। এডিনবরায় প্রশিক্ষিত স্কটল্যান্ডীয় সামরিক চিকিৎসক জন রোলো সর্বপ্রথম ডায়াবেটিস ইনসিপিডাস থেকে পৃথক করার জন্য diabetes শব্দের সাথে বিশেষণ হিসেবে “mellitus” শব্দটি যোগ করেন।
দাঁতের সমস্যা
মাড়ির রোগ
বহুমূত্ররোগ মাড়ির রোগের বিস্তার ও তীব্রতা বাড়িয়ে দেয়।
দন্ত ক্ষয়
ডায়াবেটিসে আক্রান্ত ব্যক্তিদের দন্তক্ষয় রোগের ঝুঁকি অনেক বেশি। মুখের লালার গঠন ও প্রবাহেও পরিবর্তন ঘটে। মুখের পরিবেশ পরিবর্তনের ফলে ব্যাকটেরিয়া ও অন্যান্য অণুজীবের সংখ্যা বৃদ্ধি পায়। টাইপ ২ ডায়াবেটিস রোগীদের বেশি শর্করা খাওয়ার ফলে এমন সমস্যা হয়।
অন্যান্য প্রাণী
প্রাণীদের মধ্যে কুকুর ও বিড়ালে ডায়াবেটিস সবচেয়ে বেশি দেখা যায়। মধ্যবয়সি প্রাণীরা বেশি আক্রান্ত হয়। পুরুষ কুকুরের তুলনায় স্ত্রী কুকুরের ডায়াবেটিস হওয়ার সম্ভাবনা দ্বিগুণ, অন্যদিকে কিছু সূত্রের তথ্য মোতাবেক, পুং বিড়াল স্ত্রী বিড়ালের তুলনায় বেশি ঝুঁকিতে। উভয় প্রাণীর সকল প্রজাতিই আক্রান্ত হতে পারে, তবে কিছু ক্ষুদ্রকায় কুকুর প্রজাতির ডায়াবেটিস হওয়ার সম্ভাবনা বেশি, যেমন ক্ষুদ্রকায় পুডল।
বহিঃসংযোগ
| শ্রেণীবিন্যাস | |
|---|---|
| বহিঃস্থ তথ্যসংস্থান |
- কার্লিতে বহুমূত্ররোগ (ইংরেজি)
- Polonsky KS (অক্টোবর ২০১২)। "The past 200 years in diabetes"। The New England Journal of Medicine। 367 (14): 1332–1340। এসটুসিআইডি 9456681। ডিওআই:10.1056/NEJMra1110560। পিএমআইডি 23034021। উদ্ধৃতি টেমপ্লেট ইংরেজি প্যারামিটার ব্যবহার করেছে (link)
- "Diabetes"। MedlinePlus। U.S. National Library of Medicine। উদ্ধৃতি টেমপ্লেট ইংরেজি প্যারামিটার ব্যবহার করেছে (link)
টেমপ্লেট:Disease of the pancreas and glucose metabolism